- Прием Хеймлиха: описание, технология выполнения и рекомендации
- В каких случаях применяется прием
- Статистика
- Как появилась техника Хеймлиха
- Интересный факт
- Как выполняется прием Хеймлиха. Алгоритм выполнения
- Действия при потере сознания пострадавшим
- Прием Хеймлиха для определенной категории лиц
- Выполнение приема у младенцев
- Доврачебная помощь
- Для изготовления лепесткового клапана хеймлиха потребуются
- 🌟 Видео
Видео:Изготовление лепесткового клапана для мотоцикла CZ-514.Скачать

Прием Хеймлиха: описание, технология выполнения и рекомендации
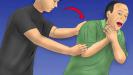
Прием Хеймлиха — экстренный метод, который применяется для удаления попавших в дыхательные пути инородных объектов. Данный прием используют в тех случаях, когда в результате попадания в дыхательный проход таких объектов человек перестает дышать. При обструкции дыхательных путей кислородное голодание от инородного объекта способно привести к повреждению мозга, которое будет необратимо, или наступит смерть в течение 4 минут, иногда даже меньше. Жизнь жертве удушья может спасти прием Хеймлиха.
Видео:Карбоновые лепестки клапана. Изготовление. Тюнинг лепесткового клапанаСкачать

В каких случаях применяется прием
Не выполняется данный метод на детях, не достигших возраста 1 года.
Показания к проведению приема Хеймлиха:
- отсутствует способность говорить или кашлять;
- цвет лица синий или фиолетовый из-за недостатка кислорода;
- кашель слабый, а дыхание затрудненное;
- все описанное выше плюс последующая потеря сознания.
Видео:Лепестковый клапан 2Т.Скачать

Статистика
Огромное количество человек каждый год, среди которых также младенцы и дети постарше, попадают в отделение скорой помощи с инцидентами удушения. Дети возрастом от 4 лет и младше составляют 80 % от их числа. Смерть, вызванная обструкцией дыхательных путей, и связанные с этим травмы чаще всего распространены среди детей 4-летнего возраста. Это связано с их анатомией, природным любопытством, склонностью засовывать всевозможные инородные предметы в рот, и с тем, что у них еще не развиты навыки выживания.
Удушье у детей меньшего возраста обычно происходит из-за вдыхания ими мелких предметов, например, игрушек, деталей от них, монет, которые они все время пытаются затянуть в рот.
Видео:Лепестковый клапан Все что нужно знать о немСкачать

Как появилась техника Хеймлиха
В 1974 году Генри Хеймлихом была впервые описана техника выталкивания инородного тела, которое блокирует трахею. Метод достаточно прост, его может выполнить любой обученный человек. На курсах по обучению проведения сердечно-легочной реанимации и оказания первой помощи стандартной частью является прием Хеймлиха.
Теория техники выполнения приема основана на том, что, когда происходит сжатие живота ниже уровня диафрагмы и выполняются быстрые брюшные толчки, непроизвольно получается искусственный кашель. Выталкиваемый из легких воздух выбивает препятствие из трахеи в рот.
Прием Хеймлиха можно применить к любому человеку, однако при применении приема к младенцам, тучным людям и беременным женщинам существуют определенные моменты.
Видео:Зачем нужен Лепестковый клапан, что он даёт?Скачать

Интересный факт
Генри Хеймлиху за всю жизнь пришлось только один раз применить свой прием на практике. Конечно же, он показывал его на манекенах довольно часто, также на добровольцах, когда происходила демонстрация. Однако шанс спасти жизнь человеку, который задыхался, ему выпал только в 2016 году. Он ужинал в ресторане и заметил, что женщина его возраста начала задыхаться. Не сомневаясь ни секунды, он подбежал к ней и выполнил свой прием, а потом сел и закончил ужин как ни в чем не бывало. Старушка, которая была спасена таким образом, стала местной знаменитостью.
Видео:лепестковый клапан МИНСКСкачать

Как выполняется прием Хеймлиха. Алгоритм выполнения
Для выполнения приема необходимо обойти пострадавшего сзади, при этом он может как сидеть, так и стоять. Человек, который оказывает помощь, должен завести руку, сжатую в кулак, с одной стороны и разместить ее в месте выше талии и ниже грудной клетки, большим пальцем к пострадавшему. Далее происходит обхват талии другой рукой, она кладется поверх кулака. Человек, который выполняет прием, делает серию быстрых толчков (пять) внутрь и вверх. Если предмет не начал двигаться, толчки необходимо повторять до тех пор, пока инородное тело не будет вытолкнуто. Так как пострадавший постепенно будет лишаться кислорода, мышцы трахеи расслабятся, и вполне вероятно, что инородный предмет получится вытолкнуть со второго или третьего раза.
Видео:Лепестковый клапан KTM на Минск ММВЗ. Фрезеровка корпуса [EN] Reed valve housingСкачать
![Лепестковый клапан KTM на Минск ММВЗ. Фрезеровка корпуса [EN] Reed valve housing](https://i.ytimg.com/vi/A5djMs2A7g0/0.jpg)
Действия при потере сознания пострадавшим
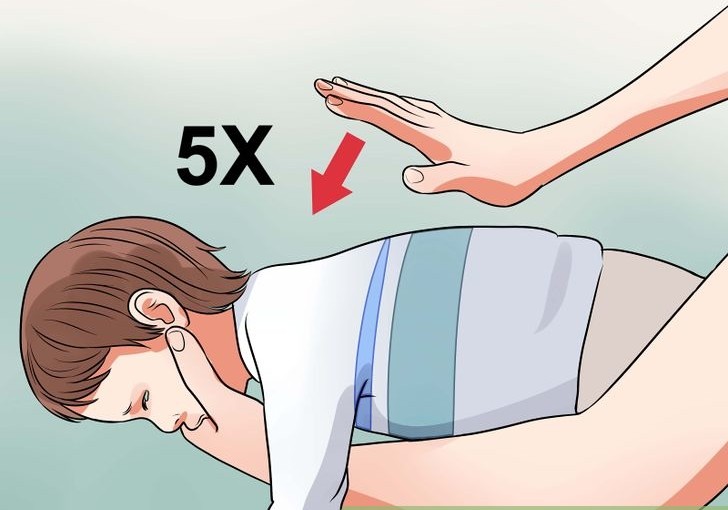
При нахождении пострадавшего в бессознательном состоянии человек, который оказывает первую помощь, должен уложить жертву на пол, опустить ему подбородок, и, убедившись, что не произошла блокировка дыхательных путей языком, поместить руки между животом в районе пупка и нижней частью грудной кости жертвы, после этого можно начинать производить 5 быстрых нажатий внутрь и вверх. После толчков спасатель поднимает подбородок пострадавшего, перемещает его язык и прощупывающими движениями по возможности удаляет инородный объект изо рта. Если не получилось очистить дыхательные пути, следует повторно сделать серию брюшных толчков столько раз, сколько это будет необходимо.
Если все-таки удалось удалить посторонний предмет, но пострадавший до сих пор не дышит, следует выполнить искусственное дыхание.
Видео:Лепестковый клапан. Продам Мотор т 200 Муравей.Скачать

Прием Хеймлиха для определенной категории лиц
Техника выполнения для детей, которые старше одного года, такая же, как и для взрослых, исключение составляет то, что применяемая сила должна быть в разы меньше, чтобы не повредить ребра, грудину и внутренние органы ребенка.
При выполнении приема Хеймлиха в отношении полных людей основное отличие заключается в том, где будут размещены кулаки. В данном случае упор делается на грудь, а не используются брюшные толчки. Место расположения кулаков при этом — напротив середины грудины, а направление толчков происходит не вверх, а вниз.
При нахождении пострадавшего в бессознательном состоянии удары в грудь будут напоминать технику, применяемую при сердечно-легочной реанимации.
Особенностью выполнения приема Хеймлиха у беременных является такой же принцип, как и при проведении приема на полных людях.
Видео:правильные дырки в поршне и причем тут лепестковый клапанСкачать

Выполнение приема у младенцев
Как ранее было описано, данный прием не выполняется на детях до одного года. Вместо этого используют обратные удары и толчки в грудь. Человек, который оказывает первую помощь младенцу, садясь, кладет ребенка лицом вниз к себе на бедро, при этом ему следует поддерживать ребенка одной рукой, а другой производить быстрые удары (пять раз) по спине малыша, между лопатками. Когда удары будут выполнены, ребенка переворачивают лицом вверх. Затем указательным или средним пальцем, расположенными по центру грудины, совершают череду быстрых ударов и продолжают это делать до тех пор, пока трахея ребенка не будет освобождена от инородного тела. При потере ребенком сознания незамедлительно следует начать сердечно-легочную реанимацию.
Во избежание страшных последствий родители ребенка должны быть обучены приему Хеймлиха.
Видео:Как изготовить корпус для лепесткового клапана на МИНСК #motorcheckСкачать

Доврачебная помощь
Доврачебная помощь при ране грудной клетки, осложненной открытым или клапанным пневмотораксом, оказывается по следующему алгоритму.
- Закрыть дефект грудной клетки рукой (в стерильной перчатке) или плотным прижатием стерильной марлевой салфетки.
- Обработать края раны спиртсодержащим антисептиком и наложить окклюзионную повязку.
- Обезболить (ненаркотическим анальгетиком).
- Обеспечить проходимость верхних дыхательных путей.
- Обеспечить доступ свежего воздуха или кислорода.
- Провести простейшие противошоковые мероприятия.
- Транспортировать пострадавшего в ЛПУ в полусидячем положении.
Способы выполнения окклюзионных (воздухонепроницаемых) повязок:
- на кожу вокруг раны нанести густой слой бактерицидной мази или вазелина, наложить широкий кусок стерильной медицинской клеенки, зафиксировать ее полосками лейкопластыря или бинтовой повязкой типа Дезо;
- прижать к ране внутреннюю (стерильную) поверхность прорезиненной оболочки ИПП (индивидуального перевязочного пакета) и закрепить ее бинтовой повязкой типа Дезо;
- наложить на рану стерильную марлевую салфетку, нанести на кожу вокруг салфетки густой слой бактерицидной мази (вазелина), наложить кусок воздухонепроницаемой ткани. В проекцию раны поместить пелот, зафиксировать полосками лейкопластыря или бинтовой повязкой типа Д -зо.
Читайте также: Обратный клапан системы естественной вентиляции
Примечание. Временная окклюзионная повязка должна иметь достаточный размер (повязка должна выступать за края раны не менее чем на 10 см).
Над раной (при больших дефектах грудной клетки) всегда вначале накладывается стерильная марлевая салфетка в один слой для предупреждения «превалирования» повязки в плевральную полость.
При напряженном пневмотораксе, возникшем вследствие повреждения легочной ткани (перелома ребер, грудины, ушибе легкого и др.), оказание доврачебной помощи имеет свои особенности, так как в этом случае нельзя наложить окклюзионную повязку. Поэтому для предупреждения кардиопульмональных расстройств необходимо срочно перевести напряженный пневмоторакс в открытый. Для ликвидации клапанного пневмоторакса используются 2 способа.
Первый способ — пункция плевральной полости на стороне повреждения: 1 или 2 короткие иглы с широким просветом (типа Дюфо) вводятся во II межреберье по средне-ключичной линии. Второй способ — лепестковый клапан Хеймлиха или его импровизация. Для создания импровизированного лепесткового клапана канюлю большого диаметра обвязывают пальцем хирургической перчатки, а на конце пальца делают разрез до 1 см. Такую канюлю вводят по верхнему краю ребра в плевральную полость. Края лепесткового клапана (разрез на пальце перчатки) расходятся при выдохе, и воздух, скопившийся в плевральной полости, выходит в атмосферу; при вдохе лепестки спадаются (клапан закрывается) и атмосферный воздух не проникает в полость плевры.
В.Дмитриева, А.Кошелев, А.Теплова
«Доврачебная помощь» и другие статьи из раздела Общая хирургия
Видео:Лепестковый клапан СВОИМИ РУКАМИ!Скачать

Для изготовления лепесткового клапана хеймлиха потребуются
Лечение хирургических заболеваний грудной полости невозможно представить без внутриплеврального дренажа. Установка внутриплеврального дренажа часто является первым и основным шагом в лечении пневмоторакса, гемоторакса и синдрома плеврального выпота. Эта, казалось бы, простая манипуляция, в то же время требует правильного выполнения хирургической техники и создания оперативного доступа, адекватного имеющейся патологии и анатомии отдельно взятого пациента. Несмотря на то что сегодня для хирургов это умение считается одним из самых часто выполняемых процедур, до сих пор дискуссионными являются вопросы, связанные с техникой установки и ведением пациентов с плевральным дренажом в послеоперационном периоде. Однако ошибки и систематические заблуждения при установке дренажа в плевральную полость и ведении в послеоперационном периоде зачастую стоят жизни пациента. Поэтому до сих пор актуальным является определение конструктивных требований к дренажу и способу удаления экссудата, создания разрежения в замкнутой дренажной системе и плевральной полости, что в свою очередь делает необходимым проведение новых исследований, изучение респираторной механики пациента с хирургической патологией органов грудной полости и установленным плевральным дренажом.
Можно условно разделить виды дренирования плевральной полости по способам создания условий для оттока жидкости и воздуха: открытые, клапанные, пассивно-гравитационные с использованием «водяного замка», аспирационные с созданием активной аспирации и комбинированные.
Наиболее раннее из известных научных описаний применения дренирования плевральной полости в лечении хирургических заболеваний органов грудной полости принадлежит Гиппократу. Это описано в его трудах о лечении «эмпиемы». Гиппократ предлагал использовать для этого трубки из жести не только для оттока, но и для промывания полости с помощью подогретого вина и масла.
Открытый способ дренирования плевральной полости, казалось бы, по большей части имеет историческое значение. Однако до настоящего времени торакостомия и плевростомия остаются одним из успешных вариантов органосохраняющего этапного оперативного лечения нагноительных заболеваний. Длительное время именно торакостома являлась единственным методом лечения нерасправляемого легкого. Первое описание дренирования плевральной полости при помощи формирования отверстия в грудной клетке дано Mitchell в Medicine in the Crusades при первых крестовых походах. Для эвакуации гноя из плевральной полости после перенесенного ранения груди использовался торакоцентез при помощи копья без применения установки дренажной трубки в раневой канал. В настоящее время открытое дренирование плевральной полости встречается в ограниченном виде наложения плевростомы способами Eloesser (1935), в его модификации от Symbas (1970), и плевростома по Clagett (1971). В данном случае важно видеть разницу в терминологии в отечественной и западной медицинской литературе. «Плевростома» или «торакостома» чаще всего в понимании отечественных хирургов представляет то, что на западе называется open window thoracostomy, а именно формирование достаточно широкого нефизиологического сообщения между окружающей средой и плевральной или остаточной полостью через грудную стенку с резекцией одного или более ребер для формирования доступа в полость с целью санации. Pleurostomy или thoracostomy подразумевает хирургический доступ в плевральную полость с целью её санации. В наше время развития высокотехнологичной медицинской помощи, а именно появления ИВЛ, фибринолитиков для внутриполостного введения и малоинвазивных вмешательств (видеоторакоскопия), формирование плевростомы имеет узкий спектр показаний: хроническая эмпиема плевры с наличием бронхоплевральных сообщений или без них при отсутствии эффективности закрытого дренирования при недостаточности у пациента физиологических резервов для радикального оперативного вмешательства в объеме декортикации, резекции легкого, плеврэктомии [1].
Удаление экссудата путем пункции плевральной полости через межреберье толстой полой иглой предложил Boerhaave в 1873 году. Он успешно выполнял её при проникающих ранениях грудной клетки.
Первым возможность использования принципа водяного замка (water-seal) описал Playfair в 1873 году, который успешно использовал его в лечении острой эмпиемы плевры у ребенка с помощью трансторакальной установки дренажа в плевральную полость. Сущность водяного замка состоит в том, что в контейнер через герметичную крышку с одной стороны опускается трубка от пациента (проксимальная) почти до дна сосуда, при этом имеется дополнительная трубка (дистальная), проходящая через крышку, но не достающая до дна, а едва отходящая вниз от крышки. На дне сосуда находится небольшое количество асептичного неспиртового раствора (на 3-5 см выше дна), проксимальная трубка своим концом находится ниже поверхности жидкости. Дренирование осуществляется под действием гравитации, поэтому сосуд с водяным замком всегда должен располагаться ниже грудной клетки относительно горизонта. За счёт закона сообщающихся сосудов жидкость из вышерасположенного сосуда (плевральной полости), будет оттекать в нижний (контейнер с водяным замком). При появлении положительного давления в плевральной полости (например, при кашле, форсированном выдохе) воздух выходит через дистальную трубку, а при вдохе (усилении разрежения в плевральной полости) воздух не может попасть обратно ввиду силы притяжения, не позволяющей раствору пропустить воздух обратно [2].
В 1875 году Gotthard Bülau не только ввёл в практику используемый до настоящего времени способ дренирования плевральной полости с водяным замком, но и обратил внимание на большую опасность респираторных осложнений, связанных с дренированием эмпиемы плевры в виде открытого пневмоторакса, хотя большинство хирургов того времени связывали высокую летальность при данном заболевании с проявлениями инфекционного процесса в самом легком. Он доказал эффективность активной аспирации патологического содержимого из плевральной полости для расправления легкого с целью восстановления его функции еще до открытия рентгеновских лучей и повсеместной рентгеновской диагностики.
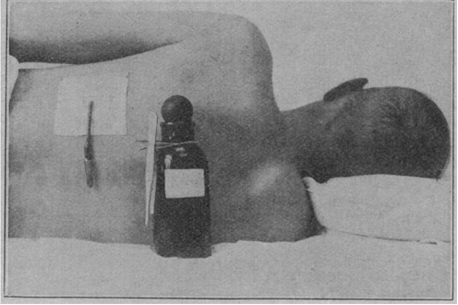
Во время эпидемии гриппа в 1918 году значительно увеличилась частота осложнений пневмонии в виде рецидивирующего экссудативного плеврита и острой эмпиемы плевры. Основным методом лечения этих осложнений в то время оставалась хирургическая резекция ребра с установкой плеврального дренажа без использования водяного замка и активной аспирации (рис. 1). Это, несомненно, приводило к высокой летальности, причём смерть зачастую наступала в первые 30 минут после создания доступа (до 30%). Причиной этому являлось отсутствие понимания респираторной механики, а именно того, что происходит в плевральной полости в норме и патологии [3].
Читайте также: Клапан для мультиварки brand 6051
По большому счету принципы лечения эмпиемы плевры в эту эпидемию мало отличались от тех, что использовались в конце XIX века. Но стоит отметить, что если раньше успешное хирургическое лечение хронической эмпиемы плевры было обусловлено сформировавшимся панцирем из висцеральной плевры и спайками с грудной стенкой, не позволявшими легкому коллабироваться, то в 1918 году эмпиемы на фоне пневмонии развивались стремительно в течение нескольких дней и были острыми, адгезии попросту не успевали сформироваться. В связи с этим в начале 1918 года в США была создана хирургическая комиссия по вопросам лечения эмпиемы плевры (Empyema Commission). Результатом её работы стало обоснование необходимости предупреждения попадания атмосферного воздуха в плевральную полость и поддержание разрежения в ней. Graham, американский хирург, участник этой комиссии, первым выявил и обосновал зависимость смертности пациентов с дренированной эмпиемой плевры и активностью спаечного процесса в плевральной полости. Он связал большую выживаемость больных с эмпиемой, вызванной пневмококком, по сравнению с пациентами с тем же заболеванием, вызванным гемолитическим стрептококком. В первом случае раньше образуются плевральные сращения, что препятствует коллабированию легкого при дренировании плевральной полости и последующему за коллапсом сдавлению верхней полой вены и снижением дыхательного объема, что ведет к смерти. При этом использование активной аспирации сводилось к применению обычного шприца. Тем не менее в результате работы этой комиссии летальность после дренирования была снижена с 30% до 4,3% [3].
Рис. 1. Дренирование плевральной полости при эмпиеме во время эпидемии гриппа в 1918 году (материалы комиссии по лечению эмпиемы плевры) [4]
Использование закрытого дренирования плевральной полости, а также применение активной аспирации при этом в послеоперационном периоде после резекционных операций на легких было внедрено благодаря Lilienthal и Brunn в 1929 году.
Стоит отметить, что способ использования водяного замка при дренировании плевральной полости и аспирации не получил широкого распространения для лечения проникающих ранений и при закрытых травмах груди, что так и не привело к снижению летальности среди пострадавших и раненых во время мировых войн. Так, даже в период Второй мировой и Корейской войн в большинстве случаев при огнестрельных ранениях груди использовалось удаление крови и воздуха из плевральной полости при помощи торакоцентеза через иглу c использованием аспирации. Так, одному пациенту за 2 месяца могло проводиться 60 плевральных пункций! [4]. Дренирование посредством установки внутриплевральной дренажной трубки с водяным замком продолжало использоваться лишь при формировании эмпиемы плевры после присоединения вторичной инфекции в месте повреждения легких, внедрения инородных тел.
Закрытое дренирование плевральной полости с использованием силиконового трубчатого дренажа и герметичной аспирационной системы при травмах органов грудной полости стало рутинной практикой только с конца 50-х годов XX века. Так, Maloney в исследовании о консервативном лечении гемоторакса (травматического и послеоперационного) доказал, что торакоцентез с установкой в плевральную полость катетера диаметром 13-14 Fr дает результаты, сравнимые с хирургической декортикацией легкого [2].
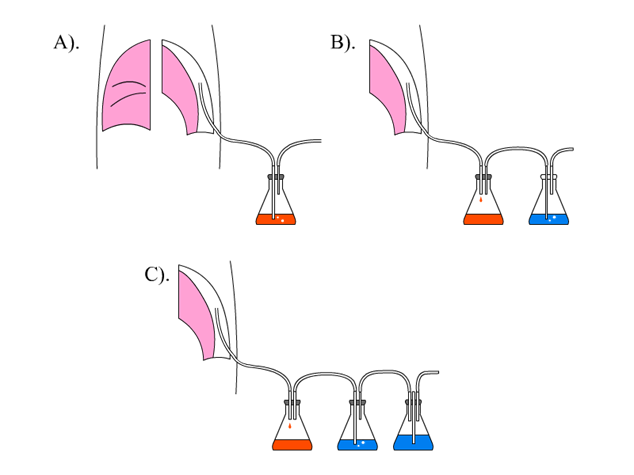
Со временем изменялись подходы к использованию водяного замка при дренировании плевральной полости. Если Bülau предлагал использовать лишь одну стеклянную бутылку, совмещая в ней водяной замок и контейнер для сбора экссудата, то в дальнейшем появились двух- и трехкомпонентные системы (рис. 2). Причиной этому стало развитие анестезиологии и создание эффективных аппаратов ИВЛ, позволяющих проводить резекционные операции на легких, после которых, как известно, высока вероятность длительного сброса воздуха, причём возможно явление пузырения (bubbling) и заброса содержимого контейнера непосредственно в источник вакуума, после чего возможен выброс содержимого вне системы, что само по себе может привести к ликвидации водяного замка. Двухбаночная система представляет собой два стеклянных или пластиковых контейнера, последовательно соединённых с дренажом плевральной системы, между собой и с источником разрежения, если таковой имеется. При этом первая банка после дренажа является пустой и необходима для сбора экссудата, во второй уже располагается водяной замок. Трехсосудная система была предложена Deknatel в 1967 году и отличается дополнительной банкой (в дистальном конце системы), которая необходима для контроля разрежения. Это осуществляется следующим образом: банка также имеет проксимальный конец, соединенный патрубком с банкой с водяным замком, и дистальный конец, соединенный с источником вакуума, помимо этого, в герметичной крышке имеется ещё одна твёрдая стеклянная или пластиковая трубка, опущенная одним концом почти до дна сосуда, другим же открытая в атмосферу. На дне сосуда также находится жидкость, однако уровень её можно контролировать через срединную плотную трубку, при увеличении объема жидкости в сосуде соответственно снижается и уровень разрежения в системе [2]. Недостатками всех этих систем является жесткая зависимость от гравитации. Такую систему нельзя не только поднимать выше уровня груди, но также и наклонять, что, несомненно, ограничивает мобильность пациента. При массивном сбросе воздуха явление «пузырения» (bubbling) имеет достаточно громкий звук, что весьма раздражает пациентов и мешает им отдыхать.
Рис. 2. Системы для дренирования плевральной полости с водяным замком:
А — однокомпонентная, В — двухкомпонентная, С — трехкомпонентная
Для исключения этих недостатков в настоящее время трехкомпонентная система производится в корпусе одного устройства, что, несомненно, удобно, однако повышает стоимость данного устройства. Таким устройством является, например, Atrium (фирма Oasis, США) [5]. При этом первый («проксимальный сосуд») имеет прямоугольную форму, стоит на узкой стороне и разделен на 4 камеры, сообщающиеся между собой в верхнем отделе. Вторая камера (водяной замок) сопряжена с первой в нижней её части с дистального конца и, так же как и в классическом варианте, требует заполнения жидкостью. Третья камера («дистальная») по структуре аналогична классическому варианту, расположена над второй и также требует заполнения жидкостью. Все камеры находятся в одном прозрачном корпусе, что позволяет легко определять объём удаленного экссудата, наличие сброса воздуха.
Актуальным до настоящего времени является использование систем для так называемого сухого дренирования плевральной полости (dry suction), таких как Pleur-evac (фирма Sahara, США). При этом вместо водяного замка на магистрали после сборочного контейнера расположен односторонний клапан, открывающийся в сторону источника или атмосферы, тем самым предотвращающий попадание воздуха обратно в плевральную полость [6]. Такое устройство меньше зависит от гравитации, так как нет необходимости держать его постоянно в вертикальном положении, чтобы избежать «расплескивание» водяного замка.
При «сухой аспирации» возможны также модификации режима аспирации, такие как представленные в патенте Croteau. Аспиратор работает в двух режимах. Первый режим является постоянным уровнем разрежения, настраиваемым по необходимости до определенного значения при различных клинических ситуациях. Второй режим, с более высоким уровнем разрежения, начинает работать при изменении давления между дистальным и проксимальным участками дренажной трубки, в которой соответственно установлены два датчика давления, например, более чем на 20 мм вод. ст. (данный параметр является настраиваемым). Это способствует устранению обтурации дренажа и улучшению его функции в дальнейшем периоде. Также при данном способе описанный аспиратор способен самостоятельно вести подсчёт частоты дыхательных движений и подавать сигнал (в том числе звуковой) медицинскому персоналу при значительных его изменениях. Недостатком данного метода является отсутствие ассоциации с актом дыхания, что может вызвать ошибочное определение аварийной ситуации при подсасывании легкого на полном расправлении на вдохе [7].
Читайте также: Стуки клапанов возможные причины неисправности
Одним из наиболее простых способов для дренирования плевральной полости является клапанный способ Геймлиха с использованием его изобретения (Heilmich valve или flutter valve), запатентованного в 1965 году. Это устройство представляет собой резиновый клапан, заключенный в цилиндрический контейнер, имеющий два выхода: на внешний конец плеврального дренажа и в окружающую среду или контейнер (рис. 3). Резиновый цилиндрический клапан надевается на проксимальный конец «от дренажа». При вдохе резиновый клапан схлопывается за счёт всасывания по дренажу, препятствуя обратному поступлению воздуха в плевральную полость. При выдохе воздух из плевральной полости выходит наружу за счет давления, создаваемого дыхательной мускулатурой на грудную полость и раскрывающего лепестки клапана [8]. Достоинствами данного способа являются простота использования, возможность применения на догоспитальном этапе, мобильность пациента-раненого, возможность использования даже при длительном сбросе воздуха, возможность использования без контейнера для жидкости при спонтанном пневмотораксе, при этом дистальный конец устройства можно всегда присоединить к контейнеру. Устройство рационально использовать как возможность для амбулаторного лечения пациентов торакального профиля. По данным Lai, при спонтанном пневмотораксе в случае расправления легкого после установки дренажной трубки небольшого диаметра (8 Fr) с клапаном Геймлиха возможна выписка пациентов на амбулаторное лечение под динамическое наблюдение через 24-72 часа после процедуры [9]. Ограниченность использования клапана Геймлиха связана с невозможностью эвакуировать жидкость в больших объёмах, чем при дренировании спонтанного пневмоторакса, трудностью учёта объема сброса воздуха и экссудата. Единственным недостатком, способным привести к летальному исходу с применением клапана Геймлиха, является развитие напряженного пневмоторакса при ошибочной установке клапана в плевральный дренаж дистальным концом, именно поэтому каждое изделие имеет специальную маркировку.
Несмотря на указанные недостатки, клапан Геймлиха продолжает использоваться в практической медицине не только для дренирования пневмоторакса, но даже для лечения эмпиемы плевры, при которой экссудация в сутки может достигать объема до 400-500 мл. В таких случаях используют устройство Pneumostat (фирма Atrium, США), которое представляет собой клапан Геймлиха, с проксимальной стороны соединенный с плевральным дренажом, с дистальной стороны — с небольшим прозрачным сосудом, который имеет отверстие для слива жидкости [10].
Одним из вариантов осуществления оттока и сбора экссудата из плевральной полости являются клапанные мешки (flutter bags) с клапаном, открывающимся в сторону мешка-контейнера, что препятствует забросу содержимого обратно в дренаж [11]. Плюсом в данном случае является удобство упаковки контейнера, что имеет немаловажное значение для амбулаторного лечения и мобильности пациента. Однако данные мешки не применимы в тех случаях, когда пациенту требуется поддержание постоянного отрицательного давления выше по модулю физиологического в плевральной полости, в том числе при сбросе воздуха и при вязком экссудате, таком как гной.
Lang et al. провели метаанализ исследований, в которых сравнивались результаты лечения после резекции легких групп с использованием активной аспирации и без таковой, показали что рутинное использование аспирации в послеоперационном периоде не имеет преимуществ перед гравитационным дренированием, за исключением тех случаев, когда сохраняется сброс воздуха по дренажу более 24 ч и при нерасправляемом легком более 3 сут [6].
Нерасправляемое легкое, несомненно, в большинстве случаев требует более длительного лечения, чем при нормальных репаративных процессах в плевральной полости и в послеоперационном периоде. Лечение таких пациентов обходится затратно, так как, помимо медикаментозного лечения, необходим постоянный мониторинг за дренажной системой, рентген-контроль в динамике, что зачастую требует лечения в специализированном стационаре, обуславливает длительную утрату трудоспособности. Использование передовых технологий в области мониторинга плевральной полости позволяет предугадать, своевременно диагностировать и предотвратить многие послеоперационные осложнения.
Запись данных о динамике процесса дренирования плевральной полости на цифровые носители одним из первых предложил Dernevik. Изучаемая им дренажная система DigiVent включает в себя два датчика (давления и потока), что позволяет регистрировать количество отделяемого, объем сброса воздуха по дренажу, а также записывает данные об изменении разрежения, задаваемого оператором системы. Раннее выявление массивного сброса воздуха, по мнению автора, способствует своевременному принятию решения врача об изменении тактики ведения пациента, сокращению времени для принятия корректирующих лечебных мероприятий и, соответственно, улучшению качества жизни и возможности ранней выписки пациента из стационара. Определение утечки воздуха количественно позволяет определить динамику процесса, что также имеет значение в изменении тактики ведения таких пациентов [12]. Метаанализ шести мультицентровых исследований, проведенный Cerfolio, в которых пациенты после резекции легких были разделены на две группы с аналоговыми и цифровыми дренажными системами, подтверждает эффективность последних, так как в исследуемых группах раньше происходит удаление дренажа в послеоперационном периоде [5].
Стоит отметить, что сами цифровые устройства с их возможностью динамически изменять применяемое по отношению к плевральной полости разрежение, несмотря на раннее выявление сброса воздуха, не способны значительно повлиять на воспалительный процесс в плевре и не могут уменьшать или усиливать экссудацию. Это описано в исследовании De Waele при сравнении двух групп пациентов, которые перенесли резекцию легкого по поводу рака легкого. В первой группе послеоперационный период включал в себя использование «аналоговой» системы для дренирования Atrium, во второй — цифровой системы для дренирования Thopaz (фирма Medela, США). Значимых различий между группами по объему и сохранению экссудации в послеоперационном периоде не было установлено, в то время как достоверно меньше сброс воздуха сохранялся в группе с цифровым устройством [13].
В настоящее время чаще всего используются цифровые устройства Atmos, Atrium и Thopaz, также определяющие изменения внутриплеврального давления, сброс воздуха количественно. Применение этих устройств позволяет проводить безопасные клинические исследования с анализом плевральной манометрии, что также можно считать достоинством применения такой техники [4; 14].
Во многих медицинских центрах по всему миру активно развивается амбулаторная торакальная хирургия. В настоящее время стало технически возможным ведение пациентов торакального профиля с дренажами плевральной полости с достоверным мониторингом процессов, происходящих в плевральной полости, в том числе и учётом отделяемого, объема сброса воздуха, давления в плевральной полости. Так, в исследовании Laureano Molins et al. приняли участие 300 амбулаторных пациентов, которым были проведены различные эндохирургические вмешательства (биопсия легкого, медиастиноскопия, билатеральная симпатэктомия) [15]. В исследовании были использованы аппараты для дренирования плевральной полости с возможностью цифрового контроля, что дало возможность раньше прогнозировать возможные осложнения и строить необходимую тактику.
Таким образом, несмотря на значительные улучшения технологий, хирургического инструментария, понимания физиологии и патологии дыхательной системы, использование плеврального дренажа для эвакуации патологического содержимого остаётся основным способом ведения пациентов торакального хирургического профиля. Однако эволюция понимания необходимости дренирования и его способов дает возможность раскрыть особенности физиологии и патофизиологии плевры и легкого, что позволяет своевременно реагировать на изменения в этих органах и менять врачебную тактику. Несомненно, новые технологии и доказательная медицина позволяют более точно формулировать диагноз и показания к дренированию. Использование цифровых систем дренирования в амбулаторной хирургии позволит уменьшить затраты на лечение, достоверно определить динамику репарации плевры и ускорить принятие верного решения. При этом по-прежнему актуальным является изучение внутриплеврального давления и его изменений, а также зависимость изменения состава экссудата в динамике заболевания, что открывает широкий простор для дальнейших исследований в торакальной хирургии.
🌟 Видео
Различия в лепестковых клапанах мотороллера «Муравей» и мотоцикла «Тула»Скачать

Лепестковый клапан, Иж, CZ 500/250. Каким я его вижу.Скачать

Оживление лепесткового клапана на скутере без замены составляющих.Скачать

Герметизация и обрезинивание лепесткового клапанаСкачать

Результат изготовления и установки на двигатель cz 250 cross лепесткового клапанаСкачать

ЛЕПЕСТКОВЫЙ КЛАПАН НА МИНСК 1Скачать

Лепестковый Клапан СВОИМИ РУКАМИ! Всё от А до Я!Скачать

ТЮНИНГ ЛЕПЕСТКОВОГО КЛАПАНА! Многослойные лепесткиСкачать