- Допплерометрия трикуспидального клапана не определяется
- Практические рекомендации ISUOG: Использование ультразвуковой допплерографии в акушерстве
- КОМИТЕТ КЛИНИЧЕСКИХ СТАНДАРТОВ
- РЕКОМЕНДАЦИИ
- Какое оборудование требуется для проведения Допплерографии при оценке фетоплацентарного кровообращения?
- Как можно оптимизировать точность Допплерографических измерений?
- Импульсноволновая допплерография
- Какая методика должна использоваться для оценки допплеровских кривых скоростей кровотока в венах плода?
- Венозный проток (рис. 7 и 8)
- Какие показатели использовать?
- Литература
- 📺 Видео
Видео:Протезирование аортального клапанаСкачать

Допплерометрия трикуспидального клапана не определяется
ПРЕНАТАЛЬНЫЙ СКРИНИНГ I ТРИМЕСТРА БЕРЕМЕННОСТИ
Пренатальный скрининг первого триместра имеет большие возможности для выявления патологии в ранние сроки беременности, когда можно исключить не только анатомичесике аномалии, но и определить риски рождения больного ребенка.
Оптимальным сроком для проведения пренатального скрининга первого триместра (измерения толщины воротникового пространства, костей носа, оценки кровотока в венозном протоке, выявления трикуспидальной регургитации и др. является:
— срок беременности 11+0 — 13+6 недель,
— минимальная величина КТР плода составляет 45 мм,
— максимальная величина КТР плода не превышает 84 мм.
* КТР — копчико-теменного размер плода.
Ультразвуковой скрининг — в 11+0 -13+6 недель можно выявить ультразвуковые маркеры (признаки) хромосомной патологии плода – увеличение толщины воротникового пространства плода, отсутствие носовой кости, патологический кровоток в венозном протоке, наличие трикуспидальной регургитации (недостаточность трехстворчатого клапана сердца).
Толщина воротникового пространства (ТВП)
Воротниковое пространство является ультразвуковым проявлением скопления жидкости под кожей в тыльной области шеи плода в первом триместре беременности.
Толщина воротникового пространства в норме увеличивается во время беременности с увеличением копчико-теменного размера плода.
Во втором триместре беременности воротниковое пространство обычно исчезает или, в редких случаях, трансформируется или в отек шеи, или в кистозную гигрому в сочетании с генерализованным отеком плода или без такового.
Носовые кости в норме выявляются при УЗИ с 10 недели беременности. У плодов с хромосомной патологией процессы окостенения происходят позже, поэтому отсутствие костей носа или уменьшенные размеры в эти сроки могут быть признаком хромосомной патологии плода.
При ультразвуковом исследовании в 11–13+6 недель кости носа плода не визуализируются у 60–70% плодов при трисомии 21 и у 2% плодов при нормальном кариотипе.
Патологическая форма кривых скоростей кровотока в венозном протоке наблюдается у 80% плодов при трисомии 21 и у 5% плодов при нормальном кариотипе.
Патологический кровоток — нулевой или реверсный кровоток в венозном протоке рис. №3 (пики на — или — ниже изолинии). Нулевые и реверсные значения кровотока в ВП в фазу сокращения предсердий являются маркером ХА. Известно, что ХА часто сопровождаются врожденными пороками сердца, которые в ранние сроки беременности могут приводить к изменению кровотока в ВП. Патологический кровоток в ВП у плодов с нормальным кариотипом встречается не часто.
Tрикуспидальный клапан (ТК)
Трикуспидальная регургитация часто отмечается у плодов с ХА в ранние сроки беременности. ХА были обнаружены у 94,7% плодов с расширенным воротниковым пространством и изолированной трикуспидальной регургитацией в 11 -14 нед беременности. Описаны случаи изолированной трикуспидальной регургитации в 12-13 нед беременности у плодов, у которых в ходе пренатального кариотипирования была диагностирована трисомия 21. Также имеются сообщения о трикуспидальной регургитации в 11-14 нед у плодав с трисомией 21 и у плодов с трисомией 18, тогда, каку плодов с нормальным кариотипом -только в 0,7% случаев.
Трикуспидальная регургитация рис. №2 и №3 — патология (ниже изолинии видны дополнительные сигналы, которые указывают обратный ток крови из правого желудочка в правое предсердие, при закрытых створках).
Обнаружение трикуспидальной регургитации в любом скроке беременности указывает на необходимость детального исследования сердца плода для исключения сердечной патологии.
Частота встречаемости других маркеров хромосомной патологии плода, таких, как омфалоцеле, мегацистис, единственная артерия пуповины и др. при определенных хромосомных заболеваниях выше, чем при нормальном кариотипе плода.
Основным маркером ХА (хромосомных аномалий) в ранние сроки беременности является расширение воротникового пространства плода. В случаях обнаружения этого маркера пренатальное кариотипирование является необходимым компонентом пренатального обследования в ранние сроки беременности.
Допплеровские технологии и оценку костей носа плода следует рассматривать важными дополнительными признаками, позволяющими повысить эффективность ранней пренатальной диагностики ХА, особенно в случаях пограничных или «спорных» расширений воротникового пространства.
В некоторых случаях оценка костей носа плода и обнаружение патологического кровотока в венозном протоке позволяет диагностировать ХА при нормальных значениях воротникового пространства.
В случаях, когда воротниковое пространство расширено, дополнительное обнаружение патологического кровотока в венозном протоке и отсутствие или гипоплазия костей носа плода, наличие трикуспидальной регургитации указывают на необходимость проведения пренатального кариотипирования (инвазивная диагностика).
Современный уровень развития медицинских технологий позволяет проводить обследование беременных женщин и выявление среди них группы риска по наличию болезни Дауна (трисомия 21) и других хромосомных болезней у плода уже начиная с 11 недель беременности. Наиболее эффективной признана комбинация ультразвукового и биохимического исследования в сроки 11 недель — 13 недель 6 дней.
БИОХИМИЧЕСКИЙ СКРИНИНГ крови беременной женщины позволяет определить концентрацию белков, вырабатывающихся в плаценте: РАРР-А и бета-ХГЧ. Для каждой недели беременности существуют собственные нормы содержания этих белков в крови, при хромосомной патологии плода соотношение белков будет меняться.
При трисомии 21 у плода в 12 недель беременности концентрация β-ХГЧ в сыворотке крови беременной женщины увеличена (около 2 МоМ) по сравнению с нормальными значениями для данного срока беременности, тогда как концентрация РАРР-А снижена (около 0,5 МоМ). При этом степень различия концентрации β-ХГЧ при трисомии 21 и при нормальном кариотипе увеличивается при увеличении срока беременности, тогда как степень различий в концентрации РАРР-А уменьшается. Эти временные изменения уровней биохимических маркеров и их зависимость от такого показателя, как вес беременной женщины, должны быть учтены при определении методики расчета определения индивидуального риска для конкретной пациентки.
Комбинация данных ультразвукового и биохимического исследования позволяет увеличить эффективность выявления плодов с болезнью Дауна до 85%. В настоящее время такой метод обследования является наиболее эффективным способом профилактики рождения ребенка с болезнью Дауна или другими хромосомными заболеваниями.
Для расчета риска хромосомных аномалий в нашем Центре используется программа
Специалисты, занимающиеся расчетом риска хромосомной патологии плода на основании оценки его профиля, прошли соответствующее обучение и сертификацию (FMF), подтверждающую уровень качества выполнения данного вида ультразвукового исследования.
Более подробную информацию о специалистах с сертификатом компетентности FMF можно получить на официальном сайте FMF.
FMF — Fetal Medicine Foundation — (Фонд медицины плода) fetalmedicine.org — является зарегистрированной в Великобритании благотворительной организацией, которая организовала обучение и сертификацию специалистов по проведению ультразвукового скрининга в первом триместре беременности. Обучение включает в себя теоретический курс, практическое обучение стандартам получения ультразвуковых изображений и измерений ТВП, а также предоставление отчета по обучению, состоящего из ультразвуковых изображений проведенных исследований.
СКРИНИНГ I триместра. Комплексная диагностика в 11 нед. — 13 нед. беременности. Результаты готовы в день обращения!
— для трисомий 21, 18 и 13 на сроке беременности 11-13 недель путем сочетания материнского возраста + данных УЗИ — толщины воротникового пространства, частоты сердечных сокращений плода + исследования крови матери — материнской сыворотки ß-hCG и PAPP-A и расчетом риска на синдромы программой «ASTRAYA» с целью исключения патологии плода на этапе внутриутробного развития.
Комплексный подход в диагностике позволяет обнаружить плодов с высоким риском синдрома Дауна (трисомия 21); трисомии 18 ( синдрома Эдвардса); трисомии 13 (синдрома Патау), выявить нарушения развития внутренних органов плода, исключить пороки развития мозга, сердца и др. органов на ранних сроках.
В случае выявления у плода патологии, родителям предоставляется полная информация о характере и особенностях порока развития, возможностях современной медицины в плане реабилитации ребёнка. В результате семья принимает решение о судьбе данного ребёнка, тщательно взвесив свои собственные возможности.
Индивидуальный подход, интерпретация результатов, сопровождение на всех этапах УЗ- диагностики. Протокол исследования с комментарии (на любом иностранном языке) по желанию, высылаем по электронной почте.
— NEW! Дополнительно проводится оценка рисков
— риск преэклампсии;
— риск гестационного сахарного диабета;
— риск выкидыша на сроках 11-24 недели;
— риск мертворождения;
— риск ограничения (задержки) роста плода
— риск макросомии (вес плода при рождении более 4 кг);
— риск преждевременных родов (
Видео:Пролапс митрального клапана: лечить или нет?Скачать

Практические рекомендации ISUOG: Использование ультразвуковой допплерографии в акушерстве
Видео:Недостаточность митрального клапана. Симптомы, диагностика и лечениеСкачать

КОМИТЕТ КЛИНИЧЕСКИХ СТАНДАРТОВ
Международное общество ультразвука в акушерстве и гинекологии (ISUOG) является научной организацией, которая содействует развитию клинической практики в сфере эхографии, обучению специалистов и научным исследованиям в области диагностической визуализации в охране женского здоровья.
Комитет клинических стандартов ISUOG (The ISUOG Clinical Standards Committee – CSC) создан для разработки практических руководств (Practice Guidelines) и консенсусов (Consensus Statements) в качестве учебных рекомендаций, которые обеспечивают работникам здравоохранения общепринятый подход к диагностической визуализации.
Они предназначены для отражения положений, рассмотренных ISUOG и признанных наилучшей практикой на момент публикации. Несмотря на то, что специалистами ISUOG были предприняты максимальные усилия для обеспечения точности текста руководства при его издании, тем не менее, ни само Общество ни ктолибо из его сотрудников или членов не несут юридической ответственности за последствия какой либо неточной или вводящей в заблуждение информации, вариантов или утверждений опубликованных CSC.
Руководства ISUOG не ставят своей целью установить юридические стандарты в здравоохранении, поскольку на интерпретацию данных, изложенных в руководствах, могут оказывать влияние индивидуальные обстоятельства и доступность ресурсов. Одобренные руководства могут распространяться свободно с разрешения ISUOG (info@isuog.org).
Данный документ обобщает практические рекомендации относительно того как следует выполнять ультразвуковую допплерографию фетоплацентарного кровообращения. Особо важным является положение, что эмбрион и плод не должны подвергаться неоправданному вредному воздействию ультразвуковой энергии, особенно на ранних этапах беременности.
На этих этапах, допплерография должна проводиться при наличии клинических показаний и с использованием по возможности наименее низких уровней энергии. Ранее ISUOG было опубликовано руководство по использованию ультразвуковой допплерографии при проведении ультразвукового исследования (УЗИ) плода в сроки с 11 до 13+6 недель беременности (1).
При проведении сканирования в допплеровском режиме, показатели термического индекса (TI) не должны превышать 1, и время воздействия должно быть сокращено до минимума, обычно не дольше 5–10 минут и максимально не должно превышать 60 минут (1). Целью этого руководства не является определение клинических показаний, установление конкретных сроков беременности в которые должна проводиться допплерография, обсуждение того как следует интерпретировать диагностические находки, а также использование допплерогрфии в ходе проведения эхокардиографического исследования плода.
Целью руководства является описание импульсноволновой ультразвуковой допплерографии и ее различных режимов таких как спектральный, цветовой и энергетический, которые традиционно используются в исследованиях кровообращения в системе мать–плацента–плод. Мы не будем описывать метод постоянноволновой допплерографии, в виду того, что он обычно не используется в акушерском УЗИ.
Однако, в случаях, когда у плода развиваются состояния, ведущие к возникновению кровотоков с очень высокими скоростями (например, при аортальном стенозе или трикуспидальной регургитации) метод может быть полезен для точного определения максимальных скоростей потока без помех, создаваемых aliasing-артефактом.
Методы и способы, описанные в этом руководстве, подобраны с целью уменьшения ошибок при измерениях и улучшения воспроизводимости результатов. Однако, в ряде случаев они могут оказаться не применимы для некоторых клинических состояний, а также для протоколов научных исследований.
Видео:Пролапс митрального клапана. Что это и как быть.Скачать

РЕКОМЕНДАЦИИ
Какое оборудование требуется для проведения Допплерографии при оценке фетоплацентарного кровообращения?
- Оборудование должно обладать режимами цветовой и спектральной допплерографии, с отображением на экране монитора скоростной шкалы кровотока или частоты повторения импульсов (PRF), а также допплеровской частоты используемого датчика (в МГц).
- Механический индекс (MI) и температурный индекс (TI) должны отображаться на экране монитора.
- Ультразвуковая система должна отображать кривую скорости кровотока (КСК) по максимальной скорости потока, отображая полный спектр допплеровской волны.
- Должна быть возможность четко очерчивать КСК с использованием системы автоматического или ручного очерчивания (трассировки) формы кривой.
- Система должна иметь программное обеспечение, позволяющее оценивать пиковую систолическую скорость (PSV), конечную диастолическую скорость (EDV) и усредненную по времени максимальную скорость КСК и вычислять общепринятые допплерографические индексы, такие как пульсационный индекс (ПИ) и индекс резистентности (РИ) а также систолодиастолическое соотношение (С/Д). На трассировке КСК должны отображаться точки, отражающие значения, которые будут использоваться для проведения вычислений, чтобы обеспечить точность определяемых индексов.
Как можно оптимизировать точность Допплерографических измерений?
Импульсноволновая допплерография
- Запись должна осуществляться во время отсутствия дыхательных движений и двигательной активности плода, и при необходимости во время временной задержки дыхания матери.
- Картирование цветового потока не является обязательным, однако это может быть полезно для идентификации интересующих кровеносных сосудов и определения направления кровотока.
- Оптимальным условием инсонации является полное совпадение направления УЗ луча с направлением кровотока. Это обеспечивает идеальные условия для оценки абсолютных значений скоростей и спектров КСК. Допустимы небольшие отклонения угла инсонации.
Угол инсонации в 10 градусов соответствует 2%ной ошибке измерения скорости, в свою очередь угол в 20 градусов соответствует 6%ой ошибке. Когда измерение абсолютной скорости является клинически важным параметром (например, в средней мозговой артерии, СМA) и полученный угол превышает 20 градусов, можно использовать корректировку угла, но это само по себе может явиться причиной ошибки.
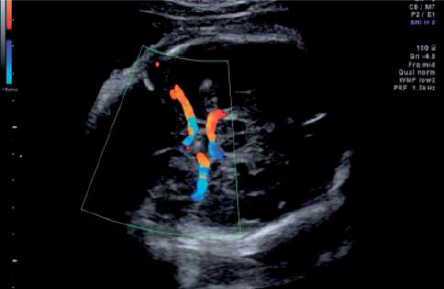
Рис. 5. Цветовое допплеровское картирование Виллизиевого круга.
Рис. 6. Приемлемая регистрация кривых скоростей кровотока в средней мозговой артерии. Обратите внимание на угол инсонации близкий к 0°.
Какая методика должна использоваться для оценки допплеровских кривых скоростей кровотока в венах плода?
Венозный проток (рис. 7 и 8)
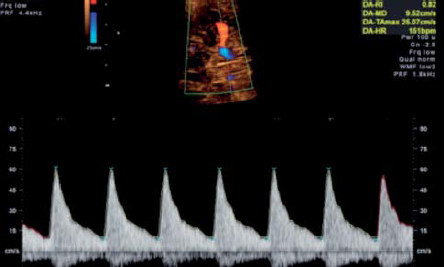
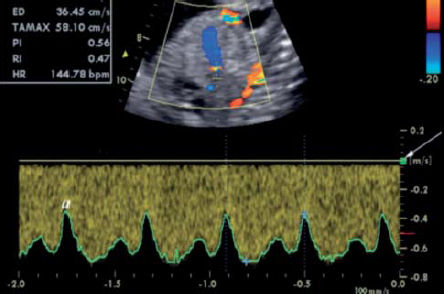
- Венозный проток (ВП) соединяет интраабдоминальный сегмент пупочной вены с верхней частью нижней полой вены непосредственно под диафрагмой. Этот сосуд можно визуализировать в режиме серой шкалы (2D) в срединно-сагиттальном сечении тела плода или в косом поперечном сечении верхней части живота (12).
- В узком устье венозного протока ЦДК демонстрирует высокоскоростной поток, что помогает идентифицировать этот сосуд и определяет стандартное место для расположения контрольного объема при выполнении допплеровских измерений (13).
- Допплеровские измерения могут быть получены наилучшим образом при сканировании в сагиттальном сечении в направлении от передне-нижней части живота плода, поскольку в этом случае можно легко контролировать положение контрольного объема в перешейке. Сагиттальный доступ через грудную клетку так же может использоваться, но требует больших навыков от оператора. Косое сечение обеспечивает приемлемый доступ из переднего или заднего положения, позволяя получить адекватные по виду КСК, но с меньшими возможностями контроля угла инсонации и абсолютных скоростей.
- В ранние сроки беременности и при патологии беременности особое внимание надо уделить выбору адекватно небольшого размера контрольного объема импульсноволнового допплера, чтобы добиться четкой регистрации низкоскоростных потоков в фазу систолы предсердий.
- Спектр кривых скоростей кровотока обычно имеет трехфазный вид, однако в редких наблюдениях двухфазный или монофазный спектр так же может быть зарегистрирован у здоровых плодов (14).
- На протяжении второго и третьего триместров беременности регистрируются относительно высокие скорости кровотока от 55 до 90 см/с (15), но в ранние сроки беременности эти значения обычно бывают ниже.
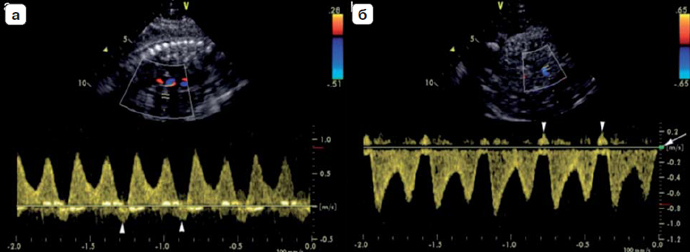
Рис. 7. Регистрация допплеровского спектра в венозном протоке из сагиттального доступа с расположением контрольного объема в области перешейка без корректировки угла. Низкочастотный фильтр (стрелка) не является помехой для регистрации а-волны (а), которая регистрируется значительно выше нулевой линии. Высокая скорость горизонтальной развертки позволяет детально визуализировать изменения скоростей в ходе сердечного цикла.
Рис. 8. Спектр кровотока, зарегистрированный в венозном протоке, который демонстрирует повышенную пульсационность в 36 недель (а). Интерференция, представляющая собой высокоэхогенные помехи вдоль базовой линии, затрудняет подтверждение наличия реверсного компонента в фазу систолы предсердий (отмечено треугольниками). (б) повторная запись с несколько увеличенными значениями частотного фильтра (стрелка) позволяет улучшить качество записи кривой и четкость визуализации реверсного кровотока в фазу систолы
Какие показатели использовать?
Систолодиастолическое отношение, РИ и ПИ являются тремя общепринятыми показателями для описания кривых скоростей артериального кровотока. Все три показателя тесно взаимосвязаны. ПИ демонстрирует линейную зависимость с сосудистым сопротивлением в отличие от С/Д и РИ, для которых характерна параболическая зависимость с ростом сосудистого сопротивления (16).
Кроме того, ПИ не теряет смысл в случае нулевых или отрицательных значений диастолического кровотока. ПИ является наиболее часто используемым индексом в современной клинической практике.
По аналогии, по данным современной литературы пульсационный индекс для вен (PIV) является наиболее широко используемым показателем для оценки кривых скоростей венозного кровотока (17). В некоторых ситуациях использование абсолютных значений скоростей может быть более предпочтительным, чем полуколичественных показателей индексов.
Видео:Этого вы не знали | Лучше проверитьсяСкачать

Литература
1. Salvesen K, Lees C, Abramowicz J, Brezinka C, Ter Har G, Marsal K. ISUOG statement on the safe use of Doppler in the 11 to 13+6-week fetal ultrasound examination. Ultrasound Obstet Gynecol 2011; 37: 628.
2. Aquilina J, Barnett A, Thompson O, Harrington K. Comprehensive analysis of uterine artery flow velocity waveforms for the prediction of pre-eclampsia. Ultrasound Obstet Gynecol 2000; 16: 163–170.
4. Jurkovic D, Jauniaux E, Kurjak A, Hustin J, Campbell S, Nicolaides KH. Transvaginal colour Doppler assessment of the uteroplacental circulation in early pregnancy. Obstet Gynecol 1991; 77: 365–369.
5. Papageorghiou AT, Yu CK, Bindra R, Pandis G, Nicolaides KH; Fetal Medicine Foundation Second Trimester Screening Group. Multicenter screening for pre-eclampsia and fetal growth restriction by transvaginal uterine artery Doppler at 23 weeks of gestation. Ultrasound Obstet Gynecol 2001; 18: 441–449.
6. Khare M, Paul S, Konje J. Variation in Doppler indices along the length of the cord from the intraabdominal to the placental insertion. Acta Obstet Gynecol Scand 2006; 85: 922–928.
7. Acharya G, Wilsgaard T, Berntsen G, Maltau J, Kiserud T. Reference ranges for serial measurements of blood velocity and pulsatility index at the intra-abdominal portion, and fetal and placental ends of the umbilical artery. Ultrasound Obstet Gynecol 2005; 26: 162–169.
8. Acharya G, Wilsgaard T, Berntsen G, Maltau J, Kiserud T. Reference ranges for serial measurements of umbilical artery Doppler indices in the second half of pregnancy. Am J Obstet Gynecol 2005; 192: 937–944.
9. Sepulveda W, Peek MJ, Hassan J, Hollingsworth J. Umbilical vein to artery ratio in fetuses with single umbilical artery. Ultrasound Obstet Gynecol 1996; 8: 23–26.
10. Mari G for the collaborative group for Doppler assessment. Noninvasive diagnosis by Doppler ultrasonography of fetal anemia due to maternal red-cell alloimmunization. N Engl J Med 2000; 342: 9–14.
11. Patterson TM, Alexander A, Szychowski JM, Owen J. Middle cerebral artery median peak systolic velocity validation: effect of measurement technique. Am J Perinatol 2010; 27: 625–630.
12. Kiserud T, Eik-Nes SH, Blaas HG, Hellevik LR. Ultrasonographic velocimetry of the fetal ductus venosus. Lancet 1991; 338: 1412–1414.
13. Acharya G, Kiserud T. Pulsations of the ductus venosus blood velocity and diameter are more pronounced at the outlet than at the inlet. Eur J Obstet Gynecol Reprod Biol 1999; 84: 149–154.
14. Kiserud T. Hemodynamics of the ductus venosus. Eur J Obstet Gynecol Reprod Biol 1999; 84: 139–147.
15. Kessler J, Rasmussen S, HansonM, Kiserud T. Longitudinal reference ranges for ductus venosus flow velocities and waveform indices. Ultrasound Obstet Gynecol 2006; 28: 890–898.
16. Ochi H, Suginami H, Matsubara K, Taniguchi H, Yano J, Matsuura S. Micro-bead embolization of uterine spiral arteries and uterine arterial flow velocity waveforms in the pregnant ewe. Ultrasound Obstet Gynecol 1995; 6: 272–276.
17. Hecher K, Campbell S, Snijders R, Nicolaides K. Reference ranges for fetal venous and atrioventricular blood flow parameters. Ultrasound Obstet Gynecol 1994; 4: 381–390.
📺 Видео
Восстановление работоспособности сердечных клапанов без операции.Скачать

Болезни аортального клапана: аортальный стеноз, недостаточность аортального клапана.Скачать

Борис Тодуров: чем опасны пороки клапанов сердца и как их распознать? ► О пороках сердца #5Скачать

Замена сердечного клапана: как продлить жизнь своего сердца?Скачать

Клапаны сердцаСкачать

Разбираем показатели вашего ЭХОКГ.Скачать

Пролапс митрального клапана. Симптомы и лечениеСкачать

Трикуспидальная недостаточность.Скачать

Гипертрофия левого желудочка | ЛечениеСкачать

Патологические изменения плода, выявляемые при скрининге 1-го триместра беременностиСкачать

Недостаточность аортального клапана.Скачать

Аортальный стеноз Определение тяжести по рекомендациям ASEСкачать
Физические нагрузки при недостаточности. Кардиолог. Москва.Скачать

Болезни митрального клапана. Пролапс митрального клапана, стеноз, регургитация.Скачать

Вопросы врачу. Двустворчатый аортальный клапанСкачать