Пренатальный скрининг первого триместра имеет большие возможности для выявления патологии в ранние сроки беременности, когда можно исключить не только анатомичесике аномалии, но и определить риски рождения больного ребенка.
Оптимальным сроком для проведения пренатального скрининга первого триместра (измерения толщины воротникового пространства, костей носа, оценки кровотока в венозном протоке, выявления трикуспидальной регургитации и др. является:
— срок беременности 11+0 — 13+6 недель,
— минимальная величина КТР плода составляет 45 мм,
— максимальная величина КТР плода не превышает 84 мм.
* КТР — копчико-теменного размер плода.
Ультразвуковой скрининг — в 11+0 -13+6 недель можно выявить ультразвуковые маркеры (признаки) хромосомной патологии плода – увеличение толщины воротникового пространства плода, отсутствие носовой кости, патологический кровоток в венозном протоке, наличие трикуспидальной регургитации (недостаточность трехстворчатого клапана сердца).
Толщина воротникового пространства (ТВП)
Воротниковое пространство является ультразвуковым проявлением скопления жидкости под кожей в тыльной области шеи плода в первом триместре беременности.
Толщина воротникового пространства в норме увеличивается во время беременности с увеличением копчико-теменного размера плода.
Во втором триместре беременности воротниковое пространство обычно исчезает или, в редких случаях, трансформируется или в отек шеи, или в кистозную гигрому в сочетании с генерализованным отеком плода или без такового.
Видео:Недостаточность трёхстворчатого клапана - "Просто о сложном"Скачать

Носовые кости в норме выявляются при УЗИ с 10 недели беременности. У плодов с хромосомной патологией процессы окостенения происходят позже, поэтому отсутствие костей носа или уменьшенные размеры в эти сроки могут быть признаком хромосомной патологии плода.
При ультразвуковом исследовании в 11–13+6 недель кости носа плода не визуализируются у 60–70% плодов при трисомии 21 и у 2% плодов при нормальном кариотипе.
Патологическая форма кривых скоростей кровотока в венозном протоке наблюдается у 80% плодов при трисомии 21 и у 5% плодов при нормальном кариотипе.
Патологический кровоток — нулевой или реверсный кровоток в венозном протоке рис. №3 (пики на — или — ниже изолинии). Нулевые и реверсные значения кровотока в ВП в фазу сокращения предсердий являются маркером ХА. Известно, что ХА часто сопровождаются врожденными пороками сердца, которые в ранние сроки беременности могут приводить к изменению кровотока в ВП. Патологический кровоток в ВП у плодов с нормальным кариотипом встречается не часто.
Tрикуспидальный клапан (ТК)
Трикуспидальная регургитация часто отмечается у плодов с ХА в ранние сроки беременности. ХА были обнаружены у 94,7% плодов с расширенным воротниковым пространством и изолированной трикуспидальной регургитацией в 11 -14 нед беременности. Описаны случаи изолированной трикуспидальной регургитации в 12-13 нед беременности у плодов, у которых в ходе пренатального кариотипирования была диагностирована трисомия 21. Также имеются сообщения о трикуспидальной регургитации в 11-14 нед у плодав с трисомией 21 и у плодов с трисомией 18, тогда, каку плодов с нормальным кариотипом -только в 0,7% случаев.
Трикуспидальная регургитация рис. №2 и №3 — патология (ниже изолинии видны дополнительные сигналы, которые указывают обратный ток крови из правого желудочка в правое предсердие, при закрытых створках).
Обнаружение трикуспидальной регургитации в любом скроке беременности указывает на необходимость детального исследования сердца плода для исключения сердечной патологии.
Видео:Болезни трикуспидального клапана. Пролапс, стеноз, регургитация.Скачать

Частота встречаемости других маркеров хромосомной патологии плода, таких, как омфалоцеле, мегацистис, единственная артерия пуповины и др. при определенных хромосомных заболеваниях выше, чем при нормальном кариотипе плода.
Основным маркером ХА (хромосомных аномалий) в ранние сроки беременности является расширение воротникового пространства плода. В случаях обнаружения этого маркера пренатальное кариотипирование является необходимым компонентом пренатального обследования в ранние сроки беременности.
Допплеровские технологии и оценку костей носа плода следует рассматривать важными дополнительными признаками, позволяющими повысить эффективность ранней пренатальной диагностики ХА, особенно в случаях пограничных или «спорных» расширений воротникового пространства.
В некоторых случаях оценка костей носа плода и обнаружение патологического кровотока в венозном протоке позволяет диагностировать ХА при нормальных значениях воротникового пространства.
В случаях, когда воротниковое пространство расширено, дополнительное обнаружение патологического кровотока в венозном протоке и отсутствие или гипоплазия костей носа плода, наличие трикуспидальной регургитации указывают на необходимость проведения пренатального кариотипирования (инвазивная диагностика).
Современный уровень развития медицинских технологий позволяет проводить обследование беременных женщин и выявление среди них группы риска по наличию болезни Дауна (трисомия 21) и других хромосомных болезней у плода уже начиная с 11 недель беременности. Наиболее эффективной признана комбинация ультразвукового и биохимического исследования в сроки 11 недель — 13 недель 6 дней.
БИОХИМИЧЕСКИЙ СКРИНИНГ крови беременной женщины позволяет определить концентрацию белков, вырабатывающихся в плаценте: РАРР-А и бета-ХГЧ. Для каждой недели беременности существуют собственные нормы содержания этих белков в крови, при хромосомной патологии плода соотношение белков будет меняться.
При трисомии 21 у плода в 12 недель беременности концентрация β-ХГЧ в сыворотке крови беременной женщины увеличена (около 2 МоМ) по сравнению с нормальными значениями для данного срока беременности, тогда как концентрация РАРР-А снижена (около 0,5 МоМ). При этом степень различия концентрации β-ХГЧ при трисомии 21 и при нормальном кариотипе увеличивается при увеличении срока беременности, тогда как степень различий в концентрации РАРР-А уменьшается. Эти временные изменения уровней биохимических маркеров и их зависимость от такого показателя, как вес беременной женщины, должны быть учтены при определении методики расчета определения индивидуального риска для конкретной пациентки.
Комбинация данных ультразвукового и биохимического исследования позволяет увеличить эффективность выявления плодов с болезнью Дауна до 85%. В настоящее время такой метод обследования является наиболее эффективным способом профилактики рождения ребенка с болезнью Дауна или другими хромосомными заболеваниями.
Для расчета риска хромосомных аномалий в нашем Центре используется программа
Специалисты, занимающиеся расчетом риска хромосомной патологии плода на основании оценки его профиля, прошли соответствующее обучение и сертификацию (FMF), подтверждающую уровень качества выполнения данного вида ультразвукового исследования.
Более подробную информацию о специалистах с сертификатом компетентности FMF можно получить на официальном сайте FMF.
FMF — Fetal Medicine Foundation — (Фонд медицины плода) fetalmedicine.org — является зарегистрированной в Великобритании благотворительной организацией, которая организовала обучение и сертификацию специалистов по проведению ультразвукового скрининга в первом триместре беременности. Обучение включает в себя теоретический курс, практическое обучение стандартам получения ультразвуковых изображений и измерений ТВП, а также предоставление отчета по обучению, состоящего из ультразвуковых изображений проведенных исследований.
Видео:Трикуспидальная недостаточностьСкачать

СКРИНИНГ I триместра. Комплексная диагностика в 11 нед. — 13 нед. беременности. Результаты готовы в день обращения!
— для трисомий 21, 18 и 13 на сроке беременности 11-13 недель путем сочетания материнского возраста + данных УЗИ — толщины воротникового пространства, частоты сердечных сокращений плода + исследования крови матери — материнской сыворотки ß-hCG и PAPP-A и расчетом риска на синдромы программой «ASTRAYA» с целью исключения патологии плода на этапе внутриутробного развития.
Комплексный подход в диагностике позволяет обнаружить плодов с высоким риском синдрома Дауна (трисомия 21); трисомии 18 ( синдрома Эдвардса); трисомии 13 (синдрома Патау), выявить нарушения развития внутренних органов плода, исключить пороки развития мозга, сердца и др. органов на ранних сроках.
В случае выявления у плода патологии, родителям предоставляется полная информация о характере и особенностях порока развития, возможностях современной медицины в плане реабилитации ребёнка. В результате семья принимает решение о судьбе данного ребёнка, тщательно взвесив свои собственные возможности.
Индивидуальный подход, интерпретация результатов, сопровождение на всех этапах УЗ- диагностики. Протокол исследования с комментарии (на любом иностранном языке) по желанию, высылаем по электронной почте.
— NEW! Дополнительно проводится оценка рисков
— риск преэклампсии;
— риск гестационного сахарного диабета;
— риск выкидыша на сроках 11-24 недели;
— риск мертворождения;
— риск ограничения (задержки) роста плода
— риск макросомии (вес плода при рождении более 4 кг);
— риск преждевременных родов (
Возможности эхокардиографии плода в I триместре беременности (11-14 недель)
Видео:Разбираем показатели вашего ЭХОКГ.Скачать

УЗИ аппарат RS85
Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Введение
Актуальность темы пренатальной диагностики врожденных пороков сердца (ВПС) понятна всем врачам, которые связаны с пренатальной диагностикой, неонатологией, педиатрией, кардиологией, генетикой. ВПС являются одной из ведущих причин перинатальной смертности и регистрируются с частотой 4-13 на 1000 живорожденных [1]. В связи с тем, что профилактические мероприятия по предупреждению ВПС не имеют должного успеха, представляется актуальной и необходимой их пренатальная ультразвуковая диагностика.
В многочисленных исследованиях зарубежных и отечественных коллег неоднократно формулировались и изучались различные группы риска по возникновению ВПС. Это делалось для того, чтобы потенциально сузить группу беременных женщин, которым показана эхокардиография в специализированном центре. Среди этих групп риска выделяли:
- Семьи, имеющие ребенка с ВПС.
- Семьи с ВПС у одного или обоих супругов.
- Женщин, страдающих сахарным диабетом, системными заболеваниями соединительной ткани, гипотиреозом.
- Беременных с тератогенной экспозицией в ранние сроки беременности (герпес ранее 6-7-й недели) [2].
Однако параллельно другими учеными эти группы риска отвергались, потому что большинство ВПС встречались у плодов и детей, матери которых не входили ни в одну из предложенных групп риска. Единственными разумными критериями так называемого селективного отбора были признаны беременные, попавшие в группу риска после проведения скрининга I триместра и беременные с подозрением на ВПС при ультразвуковом исследовании (УЗИ) плода [3].
Неоспоримо, что оптимальными сроками беременности для исследования сердца плода являются 20-22 недели, однако большинство летальных и клинически значимых пороков сердца могут быть диагностированы в конце I триместра беременности. Позволим себе процитировать слова главы Fetal Medicine Foundation Кипраса Николаидеса, высказанные им на страницах сайта FMF (www.fetalmedicine.com): «Специалист ультразвуковой диагностики с 12 недели беременности должен заверить большинство родителей, что у их ребенка нет крупных врожденных пороков сердца. В случае крупных врожденных пороков сердца их раннее выявление может привести к постановке правильного диагноза или хотя бы вызвать подозрение для осуществления ультразвукового мониторинга».
Видео:Смертельное заболевание по УЗИ сердца #ShortsСкачать

Главная цель пренатальной диагностики сформулирована специалистами пренатальной диагностики всего мира — это обеспечение женщины максимально возможной информацией о пороке как можно раньше. Мы должны дать право женщине и семье в целом решать вопрос о пролонгировании беременности с грубыми пороками развития у плода [4].
С каждым годом все большее количество публикаций посвящается диагностике ВПС в ранние сроки — в I триместре беременности 8. Практически ни один из выпусков журнала ISUOG (Ultrasound In Obstetrics and Gynecology, или «белого» журнала, как его называют специалисты) не обходит своим вниманием тему ранней диагностики врожденных пороков развития.
На самом знаменитом сайте в мире пренатальной диагностики www.thefetus.net (Philippe Jeanty, USA) опубликовано уже более 30 случаев находок ВПС в I триместре беременности. Однако в отечественной периодике встречаются лишь единичные работы по этой теме. Все они пренадлежат «перу» специалистов пренатальной диагностики Российской ассоциации врачей ультразвуковой диагностики в перинатологии и гинекологии, хотя для многих специалистов как раньше, так и сейчас осмотр сердца плода в сроки 11-14 недель заключается лишь в констатации числа сердечных сокращений.
Цель эхокардиографии в I триместре беременности состоит в выявлении летальных и клинически значимых ВПС. Это исследование не ставит целью выявление стенозов и гипоплазий выносящих трактов, диагностику мелких дефектов перегородок, патологий дуги аорты и артериального протока. Многие из этих пороков не только технически невозможно заподозрить в I триместре, манифестируют они после 30-й недели беременности, т.е. их диагностика является прерогативой исследования III триместра.
Точность пренатальной диагностики ВПС во все сроки беременности варьирует в широком диапазоне. Причинами этого могут быть разный опыт специалистов, ожирение беременной, частота использованных ультразвуковых трансдьюсеров и класс ультразвукового аппарата, перенесенные ранее абдоминальные операции, срок беременности, количество околоплодных вод и положение плода. Однако заметим, что многие из этих факторов теряют свою актуальность именно при проведении трансвагинальной эхокардиографии в I триместре беременности. Своевременная диагностика ВПС позволяет идентифицировать плоды высокого риска по генетическим синдромам, что имеет важное значение при проведении пренатального консультирования и оказывает существенное влияние на акушерскую тактику.
Результаты
С 2006 по 2011 г. пренатально в I триместре беременности были выявлены 125 ВПС. Из них 68 (55%) ВПС сочетались с различными хромосомными аномалиями (ХА) плода, 30 (24%) входили в состав различных множественных врожденных пороков развития (МВПР), 27 (21%) ВПС были изолированными.
Видео:Тяжелая трикуспидальная регургитация пока неясно почемуСкачать

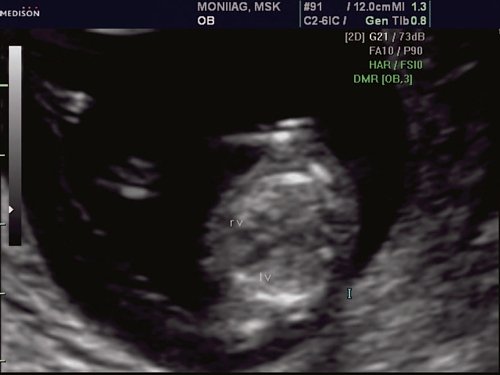
При эхокардиографии изучались четырехкамерный срез сердца плода (рис. 1) и срез через три сосуда (рис. 2). УЗИ проводилось трансабдоминальным датчиком, лишь при необходимости (затрудненная визуализация) использовался внутриполостной датчик. Четырехкамерный срез сердца плода при ультразвуковом сканировании трансабдоминальным датчиком визуализировался в 85% случаев, срез через сосуды — в 73%, при использовании трансвагинального датчика эти цифры существенно возрастали до 100 и 91% соответственно. Оптимизация пренатальной диагностики ВПС может быть достигнута путем строгого соблюдения основных методических правил. При оценке четырехкамерного среза плода необходимо оценить нормальное расположение сердца плода, исключив его эктопию (рис. 3), положение оси сердца плода, что не представляет никаких трудностей, нормальные пропорции и размеры камер сердца, движение створок атриовентрикулярных клапанов должно быть свободным, септальная створка трикуспидального клапана должна располагаться ближе к верхушке сердца (рис. 4). При оценке среза через три сосуда необходимо оценить взаиморасположение сосудов и их диаметр.
Рис. 1. Беременность 12 недель. Четырехкамерный срез сердца плода. Отчетливо видны камеры сердца.
🎬 Видео
Трикуспидальная недостаточность.Скачать

Протезирование аортального клапанаСкачать

Эхокардиография. Фиброз аортального клапанаСкачать

Детская Эхокардиография (УЗИ сердца) - Двустворчатый (бикуспидальный) аортальный клапан у ребенкаСкачать

Эхокардиография. Створки трикуспидального клапанаСкачать

Трёхстворчатый клапанСкачать

Пластика трикуспидального клапанаСкачать

Протез аортального клапана, Пластика митрального и трикуспидального у пациента с Инфекционным ЭндокаСкачать

Пролапс митрального клапана. Что это и как быть.Скачать

Болезни митрального клапана. Пролапс митрального клапана, стеноз, регургитация.Скачать

Основы ЭхоКГ: исследование аортального клапана.Скачать

Болезни аортального клапана: аортальный стеноз, недостаточность аортального клапана.Скачать

Транскатетерные вмешательства при патологии трикуспидального клапанаСкачать

Аортальная недостаточность - "Просто о сложном"Скачать