Видео:Клапаны сердцаСкачать

Случай эффективного лечения хронической дыхательной недостаточности у пациентки с кифосколиозом
Патология грудной стенки – одна из хорошо известных причин, ведущих к формированию хронической дыхательной недостаточности. Типичным примером такого варианта нарушений легочной вентиляции является кифосколиоз. Это заболевание позвоночника, характеризующееся увеличением его кривизны в сагиттальном и фронтальном направлении в сочетании с частичным поворотом вокруг собственной оси [1]. Частота тяжелых, клинически значимых форм кифосколиоза составляет 1 на 10000 человек [2]. Выделяют врожденную, вторичную – ассоциированную с нейромышечной патологией и идиопатическую формы заболевания. Последняя встречается наиболее часто, развивается преимущественно у женщин и обычно дебютирует в детском или подростковом возрасте [3].
Тяжесть течения заболевания зависит от его этиологии и степени искривления позвоночника. Наиболее благоприятный прогноз имеют пациенты с идиопатическим кифосколиозом и умеренным искривлением позвоночника [3]. Для врожденной формы кифосколиоза характерно быстрое прогрессирование, резкая деформация грудной клетки и раннее возникновение дыхательной недостаточности [4]. При вторичном кифосколиозе проявление симптоматики зависит от тяжести нейромышечной патологии и возраста больных [5].
Выраженная деформация грудной клетки часто приводит к тяжелым рестриктивным нарушениям легочной вентиляции и хроническим нарушениям газообмена [1]. До недавнего времени такое осложнение кифосколиоза как дыхательная недостаточность свидетельствовало о неблагоприятном прогнозе заболевания. Однако в настоящее время существует возможность эффективно лечить таких больных, что подтверждается нашим практическим опытом.
Приводим клиническое наблюдение:
Пациентка Ш., 40 лет, была госпитализирована в пульмонологическое отделение Университетской клинической больницы №1 Первого МГМУ им. И.М.Сеченова в январе — феврале 2015 г. При поступлении предъявляла жалобы на одышку в покое, усиливающуюся при минимальных физических нагрузках, периодический малопродуктивный кашель с отхождением слизистой мокроты, сердцебиение, выраженную слабость, быструю утомляемость, плохой сон.
Из анамнеза заболевания известно, что у пациентки врожденный сколиоз 3 степени в связи с чем она является инвалидом 2 группы. Из-за своего недуга с детства была ограничена в физической активности. Тем не менее, получила высшее образование и работает преподавателем. Кроме того, с юных лет страдает поллинозом, что проявляется аллергическим ринитом в весенний и летний период. Никогда не курила. В последние годы периодически отмечала одышку и сердцебиение при умеренных физических нагрузках, но к врачам по этому поводу не обращалась.
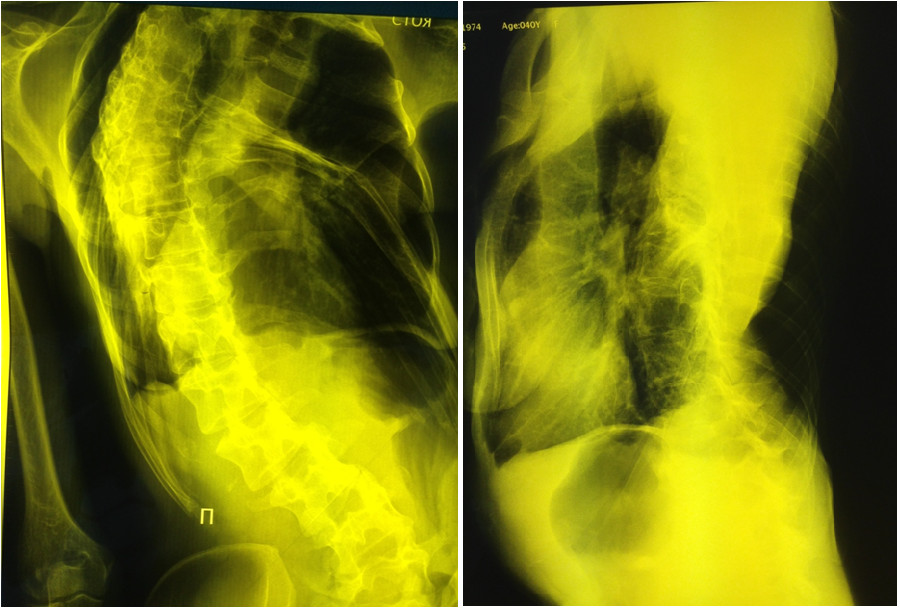
Настоящее ухудшение состояния началось с середины декабря 2014 г., когда пациентка отметила субфебрильное повышение температуры, малопродуктивный кашель и усиление одышки, которая быстро прогрессировала и стала значительно ограничивать ее в повседневной жизни. В связи с этим обратилась к пульмонологу в одну из больниц г. Москвы, где была выполнена рентгенография органов грудной клетки. Выявленное затемнение правой половины грудной клетки (Рис. 1.) в сочетании с клинической картиной навело врача на мысль о возможной тотальной пневмонии правого легкого.
Рисунок 1. Рентгенография органов грудной клетки пациентки Ш., декабрь 2014 г. (комментарии в тексте).
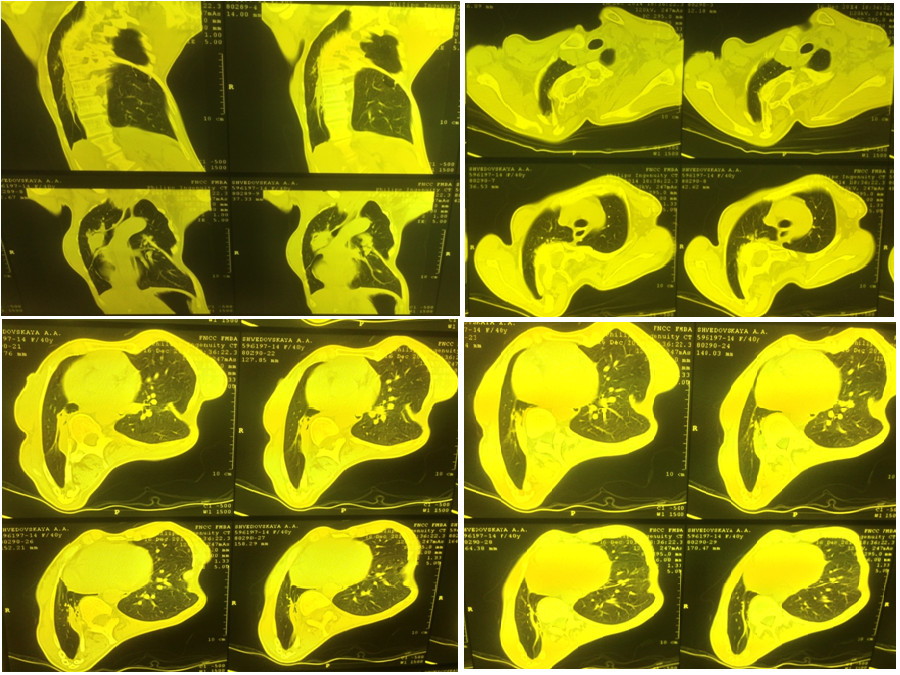
Для уточнения диагноза была проведена компьютерная томография органов грудной клетки (Рис. 2.) при которой установлено, что на фоне выраженной деформации грудной клетки за счет кифосколиоза нижняя и частично средняя доля правого легкого компримированы, легочная ткань в этих отделах уплотнена, безвоздушна. На фоне уплотненной ткани прослеживаются деформированные, сближенные и суженные бронхи. Очаговых, инфильтративных и полостных изменений в легочной ткани не выявлено. Органы средостения смещены вправо. Корни легких не расширены, структурны. Просвет трахеи свободен, не деформирован. Внутригрудные лимфоузлы не увеличены. Сердце не увеличено. Крупные сосуды не расширены. Свободного воздуха, жидкости в плевральных полостях нет.
Рисунок 2. Компьютерная томография органов грудной клетки пациентки Ш., декабрь 2014 г. (описание в тексте).
Одновременно проводилось рутинное обследование – клинический и биохимический анализы крови, наличие антител к атипичным возбудителям, С-реактивный белок. Несмотря на то, что инфильтративных изменений и патологических воспалительных сдвигов выявлено не было, пациентке последовательно проведено 3 курса антибактериальной терапии (ципрофлоксацином, амоксиклавом и линкомицином), также назначались различные муколитики. При этом состояние больной продолжало ухудшаться, прогрессировали одышка и сердцебиение, которые теперь возникали уже в покое, возросли слабость и утомляемость, снизился аппетит и пациентка в течение нескольких недель потеряла в весе 3 кг, нарушился сон.
В связи с отсутствием эффекта от антибактериальной терапии, прогрессирующей одышкой и наличием поллиноза было высказано предположение о дебюте бронхиальной астмы и начата комбинированная терапия ингаляционным кортикостероидом и бета-2-агонистом длительного действия (беклометазоном и формотеролом). Однако положительного эффекта вновь не было отмечено. В результате в середине января 2015 г. пациентка обратилась в УКБ №1 и была госпитализирована.
Читайте также: Когда клапана не исправный
При осмотре на момент поступления состояние средней тяжести. Умеренный цианоз губ. Одышка при разговоре. Частота дыхания 22-24 в минуту. Измеренная с помощью пульсоксиметра сатурация кислорода в покое – 87-89%, при ходьбе по палате быстро снижается до 78%. Пациентка пониженного питания, индекс массы тела – 17 кг/м2. Обращает на себя внимание выраженная деформация грудной клетки за счет кифосколиоза. Перкуторный звук над левыми отделами легочный с коробочным оттенком, справа – притупление перкуторного звука. Аускультативно над легкими справа дыхание практически не выслушивается, слева – с жестким оттенком, хрипов нет. Границы относительной сердечной тупости смещены вправо. Тоны сердца звучные, ритм правильный с частотой 90 в минуту, патологические сердечные шумы не выслушиваются. Артериальное давление 130/80 мм рт. ст. Живот при пальпации мягкий, безболезненный во всех отделах. Печень не увеличена. Селезенка не пальпируется Симптом поколачивания по поясничной области отрицательный. Дизурических явлений нет. Щитовидная железа не увеличена. Патологической неврологической симптоматики нет.
При обследовании в общем анализе крови гемоглобин 126 г/л, эритроциты 4,4 млн, цветовой показатель 0.84, тромбоциты 282 тыс., лейкоциты 6,29 тыс., лейкоцитарная формула без особенностей, СОЭ 4 мм/ч. В биохимическом анализе крови также без патологических отклонений.
При исследовании КЩС и газового состава артериальной крови выявлены выраженная гипоксемия и компенсированный дыхательный ацидоз: рН-7,39, рО2 – 46,6 мм рт. ст.,
рСО2 – 53 мм рт. ст., SрO2 – 77,9%.
Мокрота слизистая, лейкоциты 7-12 в поле зрения, эритроциты 1-2 в поле зрения, эозинофилы единичные в поле зрения, эпителий плоский значительное количество, циллиндрический – умеренное количество, макрофагов немного, спирали Куршмана и кристаллы Шарко-Лейдена не найдены. Атипичных клеток и микобактерий туберкулеза нет.
ЭКГ: ритм синусовый, правильный с ЧСС 90 в минуту. Отклонение ЭОС вправо. Признаки перегрузки правого предсердия. Неполная блокада правой ножки пучка Гисса.
При исследовании функции внешнего дыхания выявлены выраженные вентиляционные нарушения по смешанному типу с преобладанием рестрикции. При анализе кривой поток-объем отмечается значительное снижение скоростных показателей на всех уровнях бронхов. ЖЕЛ 0,63 л (18%), ОФВ1 0,58 л (20%), ФЖЕЛ/ОФВ1 91 %. Проба на обратимость бронхиальной обструкции (беродуал) отрицательная.
Эхо-Кардиография: Полость левого желудочка и толщина его стенок в пределах нормы. Диастолическая функция не нарушена. Глобальная сократительная функция левого желудочка в норме. Нарушений его локальной сократимости также нет. Фракция выброса 76%. Полость правого желудочка, толщина стенок в норме, характер движения стенок не изменен. Межжелудочковая перегородка без особенностей. Клапанный аппарат интактен за исключением гемодинамически незначимого пролапса одной из створок митрального клапана. Клапан легочной артерии не лоцируется.
Таким образом, проведенное обследование выявило выраженные вентиляционные нарушения преимущественно по рестриктивному типу и признаки дыхательной недостаточности по смешанному типу (гипоксемия и гиперкапния), что обусловлено значительными скелетными нарушениями грудной клетки и гиповентиляцией. Кашель с отхождением небольшого количества мокроты, по всей видимости, является следствием перенесенного пациенткой в декабре 2014 г. острого вирусного трахеобронхита, который из-за выраженных нарушений легочной вентиляции принял затяжное течение. Изменения на ЭКГ позволяют говорить о наличии у пациентки как минимум начальной легочной гипертензии. Отсутствие признаков гипертрофии правого желудочка при эхокардиографии может объясняться как отсутствием у больной до недавнего времени значимой дыхательной недостаточности, так и возможными погрешностями при локации правого желудочка у пациентки со столь выраженной деформацией грудной клетки.
Пациентке был поставлен следующий клинический диагноз: Врожденный кифосколиоз грудного и поясничного отделов позвоночника IV степени. Фиброателектаз нижней и частично средней доли правого легкого. Выраженные вентиляционные нарушения преимущественно по рестриктивному типу. Хроническая дыхательная недостаточность III степени по смешанному типу. Вторичная легочная гипертензия. Остаточные явления острого трахеобронхита.
В отделении больной была начата неинвазивная вентиляция легких в режиме БиПАП (два уровня положительного давления воздуха), первоначально – круглосуточно с короткими перерывами на еду и гигиенические мероприятия, а затем только во время ночного сна. Вспомогательная масочная вентиляция сочеталась с малопоточной оксигенотерапией – в начале 3-4 л О2 в минуту, а после стабилизации состояния пациентки потребность в кислороде снизилась до 2 л в минуту. Кроме этого проводилась симптоматическая терапия растворами беродуала и флуимуцила через небулайзер, фраксипарином в профилактических дозах и кораксаном 10 мг в сутки. На фоне лечения состояние пациентки улучшилось, ощутимо уменьшилась одышка, нормализовался ночной сон, частота сердечных сокращений снизилась до 75 в минуту и к моменту выписки (спустя 2 недели) потребность в приёме кораксана отпала, сатурация О2 при дыхании атмосферным воздухом в покое составляла 90-92%. При контрольном исследовании газов артериальной крови гиперкапния купирована, но все еще сохраняется гипоксемия: рН – 7,40,
рСО2 – 44,1 мм рт.ст, рО2 – 53,5 мм рт.ст, SрО2 – 89%. У пациентки повысилась толерантность к физической нагрузке. После выписки из клиники больная продолжила использовать БиПАП в сочетании с малопоточной оксигенотерапией во время ночного сна. При контрольном визите спустя еще две недели пациентка отмечает дальнейшее улучшение самочувствия и повышение толерантности к физическим нагрузкам, SpO2 при пульсоксиметрии в пределах 93-95%. Пациентка смогла вернуться к трудовой деятельности.
Читайте также: Проверка электромагнитного клапана продувки адсорбера
Хроническая дыхательная недостаточность у пациентов с кифосколиотической деформацией грудной клетки – типичный пример гиповентиляционного синдрома, что и определяет дальнейший терапевтический подход.
Дыхательная недостаточность возникает при неспособности респираторной системы обеспечивать адекватные параметры газообмена. Гиперкапническая дыхательная недостаточность характеризуется повышением PCO2 более 45 мм рт. ст. и является прямым следствием и характерным признаком нарушений легочной вентиляции. Причем независимо от ее нозологической первопричины, гиперкапническая дыхательная недостаточность предполагает уменьшение объема легочной вентиляции, что и приводит к возрастанию РCO2 , а только вслед за этим к снижению РO2 [6]. Первичность гиперкапнии определяет тактику лечения, в первую очередь направленную на коррекцию гиповентиляции, а не сопутствующей гипоксемии. Более того, назначение монотерапии кислородом пациенту с преимущественно гиперкапнической дыхательной недостаточностью хоть и позволит нормализовать PO2, но одновременно усугубит имеющуюся гиперкапнию и, в конечном счете, ухудшит его состояние [7].
Основа лечения пациентов с альвеолярной гиповентиляцией – неинвазивная вспомогательная вентиляция легких с положительным давлением. При этом тип используемого дыхательного аппарата не принципиален для последующего эффективного лечения [8]. Показанием к назначению респираторной поддержки являются гиперкапния в бодрствовании или ночная сатурация кислорода ≤ 88% в течение 5 последовательных минут и более, как маркер развивающейся во время сна гиповентиляции [9]. Сочетание неинвазивной вентиляции с малопоточной оксигенотерапией необходимо в тех случаях, когда при достижении нормального уровня РСО2 сохраняется гипоксемия.
У многих пациентов явления нарушения вентиляции существенно усугубляются во время сна. Это может быть связано как с утратой волевого контроля, так и за счет снижения вентиляционного ответа на гипоксемию и гиперкапнию во время сна [10]. Ночные нарушения газообмена типичны для пациентов с тяжелым кифосколиозом и обычно предшествуют появлению признаков хронической дыхательной недостаточности в бодрствовании [11]. Поэтому основное внимание следует уделять терапии, проводимой во время ночного сна. Использование респираторной поддержки приводит не только к нормализации легочной вентиляции во сне, но и улучшает параметры газообмена в бодрствовании. Это объясняется повышением чувствительности дыхательного центра к СО2, снижением нагрузки на дыхательную мускулатуру и обусловленным этим последующим улучшением механики дыхания [12].
К сожалению, респираторная поддержка у пациентов со стабильной дыхательной недостаточностью используется редко, так как все еще рассматриваются многими клиницистами исключительно в качестве составляющей терапии критических или терминальных состояний. Наш опыт показывает, что у пациентов с кифосколиозом и хронической дыхательной недостаточностью вовремя и по показаниям начатая неинвазивная вспомогательная вентиляция, при необходимости – в сочетании с малопоточной кислородотерапией, позволяет реабилитировать таких больных и вернуть их к активной жизни.
Видео:Борис Тодуров: чем опасны пороки клапанов сердца и как их распознать? ► О пороках сердца #5Скачать

Пролапс митрального клапана: опасен или безопасен?
При плановом осмотре доктор выслушал шум в сердце? С чем он может быть связан?
Об одном из недугов с такими проявлениями, зачастую выявляемом случайно, нам рассказала врач-терапевт «Клиника Эксперт» Курск Галина Петровна Епишева. Пролапс митрального клапана — тема нашей беседы.
Читайте также: Что такое предохранительный клапан для систем отопления
— Галина Петровна, что такое пролапс митрального клапана?
Это патология, характеризующаяся нарушением функции двустворчатого клапана сердца, располагающегося между левым желудочком и левым предсердием.
Что происходит с сердцем при пролапсе? В норме во время сокращения левого желудочка створки клапана смыкаются так, что кровь движется только в аорту, а обратно, в предсердие, не попадает. При пролапсе происходит некоторое прогибание створки (или створок) в направлении предсердия, и туда забрасывается определённое количество крови.
— Это отдельное заболевание, которое кодируется в Международной классификации болезней или это синдром?
Пролапс митрального клапана — это
один из пороков сердца
— Подразделяется ли пролапс митрального клапана на стадии, степени?
Да. По классификации выделяют 3 степени. При первой выпячивание створок в сторону левого предсердия составляет 3-6 мм. При второй — до 9 мм. При третьей — более 9 мм.
— Чем пролапс митрального клапана отличается от порока сердца?
Пороки сердца — это целая группа патологий. Пролапс, по сути, — один из пороков.
— Пролапс митрального клапана – это случайная находка или есть признаки, по которым его можно определить?
В большинстве своём он обнаруживается случайно, поскольку чаще всего не сопровождается явными симптомами — в частности, первая и вторая степени. Основным признаком является шум при выслушивании сердца. Обычно после этого доктор направляет пациента на УЗИ сердца (эхокардиографию), где и подтверждается (или исключается) этот диагноз.
— Нуждается ли пролапс митрального клапана в лечении?
Если речь идёт о первой степени и отсутствуют симптомы, то всё может ограничиться наблюдением. В иных случаях, по результатам диагностики, может назначаться терапия.
— По каким причинам возникает пролапс митрального клапана?
До конца вопрос пока не изучен. Известную роль играет патология соединительной ткани, развивающаяся у плода. В этом случае говорят о первичной природе пролапса.
Причиной вторичного пролапса могут быть некоторые болезни сердца — например, ревматизм, ишемическая болезнь сердца, эндокардит.
— Когда пролапс опасен, а когда безопасен?
Это зависит, в частности, от объёма забрасываемой обратно в предсердие крови. Чем больше эта величина, тем более опасен порок. Из возможных последствий:
— повышение давления в системе лёгочных сосудов;
— перфорация створок клапана;
У людей с этим недугом выше вероятность инфицирования митрального клапана. Поэтому для них особенно актуально своевременное лечение любых очагов инфекции в организме (например, миндалин при хроническом тонзиллите, кариозных зубов), профилактика простуд, ангин.
— Если у молодого человека пролапс митрального клапана, его возьмут в армию?
Эта патология может быть причиной отсрочки или полного освобождения от службы в армии. Например, при первой степени и отсутствии симптомов молодой человек попадает в категорию «Б» и может проходить службу. При этом о его болезни предупреждают начальствующий состав и ведущего кардиолога военной части. Такому призывнику могут запрещать физические, психоэмоциональные нагрузки.
При более высоких степенях ребята освобождаются от службы.
— Можно ли заниматься спортом при пролапсе митрального клапана?
Разрешаются занятия физкультурой. При этом выпячивание створок клапана не должно превышать 6 мм. Безусловно, уровень нагрузки при любой степени пролапса подбирается строго индивидуально.
Человек с пролапсом митрального
клапана должен находиться под
наблюдением кардиолога
— Галина Петровна, если пролапс митрального клапана диагностирован, означает ли это, что сердцу такого пациента необходимо пристальное внимание? Как часто нужно посещать кардиолога при пролапсе?
Да, такой человек должен находиться под наблюдением кардиолога и выполнять его рекомендации. Частота посещения доктора — 1-2 раза в год. С той же частотой необходимо проходить УЗИ сердца.
Важно своевременно бывать у стоматолога и/или отоларинголога (с профилактической целью и для ликвидации хронических очагов инфекции). Отказаться от вредных привычек, кофеиносодержащих продуктов. Выполнять адекватные физические нагрузки.
Галина Петровна Епишева
Выпускница факультета «Лечебное дело» Курского государственного медицинского университета 1990 года.
В 1991 году окончила интернатуру по специальности «Терапия». Врач высшей категории.
В настоящее время — терапевт в «Клиника Эксперт» Курск. Принимает по адресу: ул. Карла Либкнехта, д. 7.
🔥 Видео
Болезни аортального клапана: аортальный стеноз, недостаточность аортального клапана.Скачать

Болезни митрального клапана. Пролапс митрального клапана, стеноз, регургитация.Скачать

Протезирование аортального клапанаСкачать

Клапаны сердцаСкачать

Пролапс митрального клапана. Что это и как быть.Скачать

Замена сердечного клапана: как продлить жизнь своего сердца?Скачать

Вопросы врачу. Двустворчатый аортальный клапанСкачать

Клапаны сердца. Пороки сердца – стеноз и недостаточностьСкачать

ЭхоКГ. Створки и сегменты митрального клапанаСкачать

биологический клапан сердцаСкачать

Пролапс митрального клапана. Опасный порок сердца?Скачать

ЭхоКГ в оценке функции протезированных клапанов сердца и диагностике осложнений протезированияСкачать

Уникальные клапаны сердца имплантируют в ПетропавловскеСкачать

Недостаточность митрального клапана. Симптомы, диагностика и лечениеСкачать

Искусственные клапаны сердца: вчера и сегодняСкачать

Пролапс митрального клапана. Симптомы и лечениеСкачать

Эхокардиография. Фиброз аортального клапанаСкачать

Замена клапанов сердца | Здоровье 20.05.2023Скачать