Видео:Протезирование аортального клапанаСкачать

Особенности течения заболеваний сердечнососудистой системы у детей с малыми аномалиями сердца
Опубликовано в журнале: «ПРАКТИКА ПЕДИАТРА»; июнь; 2016; стр. 5-9.
С.Ф. Гнусаев, д. м. н., профессор, И.И. Иванова, к. м. н., доцент, Л.К. Самошкина, к. м. н., В.В. Шкворова, к. м. н.,
ГБОУ ВПО «Тверской государственный медицинский университет» МЗ РФ, С.В. Лисицина ООО «ПИК-ФАРМА»
Ключевые слова: врожденные пороки сердца, малые аномалии сердца, факторы риска развития осложнений, экстрасистолии, тактика ведения, Элькар
Keywords: congenital heart diseases, small anomalies of the heart, risk factors of complications, arrhythmia, tactics, Elkar
Актуальность. Заболевания сердечно-сосудистой системы занимают одно из ведущих мест в структуре патологии детского возраста. Высокая распространенность заболеваний сердечно-сосудистой системы у детей обуславливает актуальность прогнозирования и первичной профилактики патологии. В последние годы наряду с функциональными кардиопатиями актуализирована проблема микроструктурных изменений в сердце.
В связи с широким распространением ультразвуковых методов исследования, стали распознаваться минорные аномалии сердца, которые в детском возрасте, возможно, являются морфологической основой функциональной кардиоваскулярной патологии (1).
Несмотря на возможность с высокой точностью неинвазивно выявлять малые аномалии сердца, до сих пор существует вероятность диагностических ошибок. В связи с этим, весьма актуальным является поиск доступных диагностических критериев сердечных микроаномалий.
Малые аномалии сердца (МАС) классифицируют по локализации и форме, этиологии, наличию осложнений (3).
I. Локализация: предсердия и межпредсердная перегородка, трехстворчатый (трикуспидальный) клапан, легочная артерия, аорта, левый желудочек, митральный клапан (см. таблицу).
Распространенность соединительнотканных дисплазий сердца у детей 1-15 лет (%)
II. Этиология: дисплазия соединительнотканных структур организма, неблагоприятные антенатальные факторы в период от 9-ой до 15-ой недели внутриутробного развития, изменения в постнатальном онтогенезе.
III. Осложнения: кальцификация, фиброзирование створок клапанов, нарушения гемодинамики, инфекционный эндокардит, легочная гипертензия, нарушения ритма и проводимости.
Цель исследования. Провести анализ вклада МАС в клиническую картину врожденных пороков сердца (ВПС), характер течения и наличие осложнений.
Пациенты. Наблюдались больные с ВПС. У пациентов были выявлены следующие ВПС: дефект межжелудочковой перегородки (МЖП), дефект межпредсердной перегородки (МПП), клапанный стеноз аорты, коарктация аорты. Возраст больных — от 3 месяцев до 14 лет.
Результаты. Приводим результаты исследования распространенности МАС у детей в популяции. Исследование распространенности (таблица) соединительнотканных дисплазий сердца показало их высокий удельный вес (4). Встречаемость МАС зависит от возраста и не является стабильной.
У 68-ми детей в возрасте от 4 до 14 лет установлен вторичный инфекционный эндокардит -на основании критериев W.М. Jаffе и подтвержденный при катамнестическом наблюдении. У 42-х детей с ВПС обнаруживались клиникогемодинамические признаки легочной гипертензии.
Факторами риска развития инфекционного эндокардита при ВПС являются: двустворчатый клапан аорты, асимметрия створок аортального клапана, аневризма МПП, эктопическое крепление хорд митрального клапана, пролапс митрального клапана, увеличенная евстахиева заслонка.
Значимыми МАС, предрасполагающими к возникновению легочной гипертензии при врожденных пороках сердца, являются малые аномалии ПП: открытое овальное окно, пролабирующие гребенчатые мышцы, увеличенная евстахиева заслонка, погранично узкий корень аорты, деформация выносящего тракта желудочка систолическим валиком в верхней трети МЖП, пролапс митрального клапана. Выявлены ассоциации экстрасистолий с малыми аномалиями ПП, погранично узкой аортой, эктопически расположенными трабекулами в левом желудочке и пролапсом митрального клапана.
У детей с дефектом МЖП в сочетании с погранично узким корнем аорты показатели легочного артериального давления и общего легочного сопротивления сосудов достоверно выше, чем при сочетании дефекта со средними размерами корня аорты. При дефекте МПП основным проявлением соединительнотканных клапанных структур сердца является пролапс атриовентрикулярных клапанов. В основе пролабирования створок клапанов у детей с дефектом МПП лежит преимущественно клапанная неполноценность и клапанно-желудочковая диспропорция.
У детей с дефектом МПП в сочетании с пролапсом митрального клапана выявлено более высокое давление в легочной артерии, особенно при наличии даже легкой митральной регургитации. У большинства детей с дефектом МПП выявлена дилатация ствола легочной артерии. Данный факт косвенно свидетельствует о том, что основное значение в возникновении дилатации ствола легочной артерии имеет неполноценность соединительнотканных элементов в стенке сосуда, а не столько гемодинамический фактор.
При коарктации аорты с высокой частотой отмечены малые аномалии аортального и митрального клапана. Они обуславливают его несостоятельность, которая может прогрессировать на фоне субэндокардиальной ишемии сосочковых мышц и фиброэластоза эндомиокарда.
Таким образом, МАС и пограничные отклонения в развитии сердечных структур при врожденных пороках сердца оказывают существенный вклад в клинический полиморфизм, характер течения и тяжесть заболевания. У больных с изолированными ВПС частота МАС достоверно больше, чем при сочетанных и комбинированных пороках, что свидетельствует о том, что малые структурные аномалии возникают при дизэмбриогенезе уже образовавшихся отдельных элементов сердечной трубки, а не в результате дефекта ее закладки. При дифференциальной диагностике функциональных систолических шумов у детей рекомендуется проведение допплер-эхокардиографии для целенаправленного поиска малых аномалий и пограничных состояний развития кардиальных структур.
Тактика ведения пациентов. Основными принципами являются: диспансерный учет, врачебный контроль педиатром и детским кардиологом (1-2 раза в течение года), индивидуальность, комплексность, длительность, часто в течение многих лет. Важно соблюдение обязательных условий: правильный режим дня (нормализация труда, учёбы и отдыха, достаточный по продолжительности сон), ЛФК и др.
Большинство детей удовлетворительно переносят физическую нагрузку при отсутствии митральной регургитации, выраженных нарушений процесса реполяризации и жизнеугрожаемых аритмий. Детский кардиолог ограничивает физическую активность детей при обнаружении митральной регургитации, жизнеугрожаемых аритмий, удлинения интервала QT на электрокардиограмме (ЭКГ), изменений обменных процессов в миокарде.
Фитотерапия и медикаментозное лечение направлены на: предупреждение возникновения обменных нарушений в органах, воздействие на соединительную ткань, вегетативно-сосудистую дистонию.
Предпочтение отдаётся следующим фитотерапевтическим средствам:
1. Centelia asiatica (центелла азиатская): укрепляет стенки сосудов, стимулирует рост клеток;
2. Aesculus hippocastanum (конский каштан): усиливает антитромботическую активность крови, снижает вязкость крови;
3. Ruscus aculeatus (иглица шиповатая, колючая): укрепляет венозную стенку, уменьшает проницаемость и хрупкость капилляров;
4. Флавоноиды (содержат рутин, фламин, витамин Р): регулируют проницаемость сосудов, улучшают их эластичность, снижают склеротические изменения. Источниками флавоноидов являются фрукты, ягоды, лук, зелёный чай, облепиха, чёрный шоколад.
5. При умеренных проявлениях симпатикотонии применяется фитотерапия: настой валерианы и пустырника; травяной сбор, обладающий одновременно легким дегидратационным эффектом (шалфей, багульник, зверобой, пустырник, валериана, боярышник).
Для коррекции биоэнергетического состояния организма применяют: АТФ, фосфаден, лецитин, комплексы эссенциальных аминокислот, кофермент Q10, L-карнитин (Элькар®). Для стимуляции коллагенообразования применяют: витамины -С и группы В (В1, В2, В6, В9, (фолиевая кислота)), микроэлементные добавки и препараты, содержащие ионы Си2+, Zn2+, Mg2+, L-карнитин (Элькар®) и др.
Учитывая нарушения метаболических процессов в миокарде, проявления вегетативной дисфункции (5, 6), всем детям на 2 месяца была назначена энерготропная терапия Ь-карнитином (Элькар®) в дозе 50 мг/кг в сутки (7). Основная метаболическая функция Ь-карнитина — транспорт длинноцепочечных жирных кислот через митохондриальную мембрану в митохондрии, где они подвергаются бета-окислению и дальнейшему метаболизму с образованием АТФ и ацетил-КоА. Действие Элькара у больных с дисплазией соединительной ткани (ДСТ) проявилось улучшением показателей электрокардиограммы. Так, по данным ЭКГ, на фоне приема препарата в течение 2 месяцев зарегистрировано достоверное улучшение процессов реполяризации в миокарде, уменьшение синусовой тахикардии и наджелудочковой экстрасистолии. У половины пациентов исчезла синусовая аритмия и миграция водителя ритма.
1. У больных с изолированными ВПС частота МАС достоверно выше, чем при сочетанных и комбинированных пороках, что свидетельствует о том, что малые структурные аномалии возникают при дизэмбриогенезе уже образовавшихся отдельных элементов сердечной трубки, а не в результате дефекта ее закладки.
2. Факторами риска развития инфекционного эндокардита при ВПС являются: двустворчатый клапан аорты, ассиметрия створок аортального клапана, аневризма МПП, эктопическое крепление хорд митрального клапана, пролапс митрального клапана, увеличенная евстахиева заслонка.
3. Значимыми МАС, предрасполагающими к возникновению легочной гипертензии при ВПС, являются: микроаномалии правого предсердия, погранично узкий корень аорты, деформация выносящего тракта желудочка систолическим валиком в верхней трети МЖП, пролапс митрального клапана, минорные аномалии подклапанного аппарата, дилатация ствола легочной артерии.
4. Выявление соединительнотканных дисплазий сердца имеет большое значение не только для оценки состояния здоровья ребенка, но и для профилактики возможных заболеваний, дифференциальной диагностики, рационального лечения и предупреждения возможных осложнений.
СПИСОК ЛИТЕРАТУРЫ:
1. Э.В. Земцовский, Э.Г. Малев, М.Ю. Лобанов, и соавт. Малые аномалии сердца // Российский кардиологический журнал, 2012, № 1. С. 77-81.
2. С.Ф. Гнусаев, Ю.М. Белозеров, А.Ф. Виноградов. Клиническое значение малых аномалий сердца у детей // Медицинский вестник Северного Кавказа, 2008, Т. 10, № 2. С. 39-43.
3. С.Ф. Гнусаев, Ю.М. Белозеров, А.Ф. Виноградов. Классификация малых аномалий сердца // Вестник аритмологии, 2000, № 18. С. 76.
4. С.Ф. Гнусаев. Синдром соединительнотканной дисплазии сердца у детей // Лечащий врач, 2010, № 8. С. 40-44.
5. И.В. Леонтьева. Роль Ь-карнитина в метаболизме миокарда и возможности его применения для лечения заболеваний сердца: научный обзор. — М.: 2002, 32 с.
6. И.Л. Брин, Е.В. Неудахин, М.Л. Дунайкин. Карнитин в педиатрии: исследования и клиническая практика. — М.: ИД «Медпрактика-М», 2015, 112 с.
7. Л.А. Воропай, Н.И. Пирожкова, Н.Г. Воропай. Эффективность Элькара при дисплазии соединительной ткани сердца у детей// Практика педиатра, 2014, № 3. С. 52-56.
Видео:Евстахиев клапанСкачать

Избыточный евстахиев клапан это
а) Инфильтрация сердца. Гиперэозинофильный синдром. Гиперэозинофильный синдром, протекающий с поражением сердца, характеризуется увеличением количества эозинофилов в крови и диффузной эозинофильной инфильтрацией эндо- и миокарда (эндокардит Леффлера). У большинства больных отмечается лейкоцитоз с увеличением количества лейкоцитов более чем до 100 000 мкл -1 , причем эозинофилы составляют 30-75% этого количества. Поражается в основном эндо- и миокард правого желудочка, но возможно также вовлечение только левого, а также обоих желудочков.
Клиническая картина характеризуется выраженными симптомами право- или левожелудочковой недостаточности. У части больных появляется выпот в полости перикарда, при ЭхоКГ отмечается также сравнительно небольшой объем желудочков, обусловленный выраженной инфильтрацией эндокарда желудочков и значительными фибринозными и тромботическими наложениями. Несмотря на повышение давления наполнения желудочков, систолическая функция их вначале сохраняется. Кроме того, при ЭхоКГ предсердия часто расширены, отмечается недостаточность митрального клапана и клапана легочной артерии.
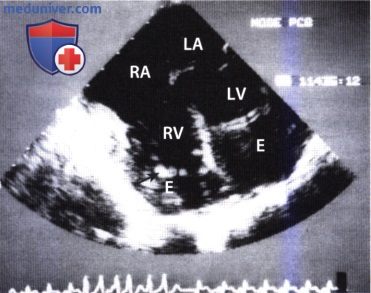
ЧПЭ в плоскости четырех камер: обширные отложения на эндокарде (Е) обоих желудочков у больного с гиперэозинофильным синдромом. Стрелкой обозначен конец биопсийных кусачек, введенных при выполнении трансвенозной биопсии правого желудочка (RV). LV — левый желудочек, RA — правое предсердие, LA — левое предсердие.
б) Внутренние структуры правых отделов сердца. В правом предсердии имеются анатомические структуры, которые можно принять за объемное образование, поэтому их следует включить в дифференциальный диагноз. К таким структурам относятся евстахиева заслонка, пограничный гребень, сеть Хиари и мышечный пучок в устье верхней полой вены.
1. Сеть Хиари. Сеть, или пластинка Хиари представляет собой продырявленную мембрану, которая при нарушении процесса обратного развития правой заслонки венозного синуса сохраняется в правом предсердии в качестве анатомического варианта его строения. Сеть Хиари при ЭхоКГ была впервые описана в 1981 г. в виде очень подвижного образования со значительной вариабельностью места прикрепления. При ЧПЭ сеть Хиари, как правило, имеет вид перепончатого флотирующего образования в правом предсердии, которое прикрепляется к его медиальной и латеральной стенкам. Для исследования этого образования датчик, находящийся в пищеводе, проталкивают примерно на 4 см от плоскости четырех камер и поворачивают.
Частота выявления сети Хиари при ЧПЭ такая же, как при аутопсии, и составляет 5%. Несмотря на отдельные сообщения в литературе о связи сети Хиари с тромбозом правого предсердия, нарушением ритма сердца или образованием аневризмы межпредсердной перегородки, а также несмотря на казуистические случаи обвития тромба или катетера сетью Хиари, эта аномалия развития, как правило, не имеет клинического значения. Эхокардиография в таких случаях позволяет отдифференцировать сеть Хиари от других патологических образований правого предсердия, в частности тромба, вегетаций, инородного тела и редко аневризмы синуса Вальсальвы.
2. Трехпредсердное сердце (удвоение правого предсердия). Персистенция правой заслонки венозного синуса может привести к образованию патологической мембраны и удвоению правого предсердия (правое трехпредсердное сердце).
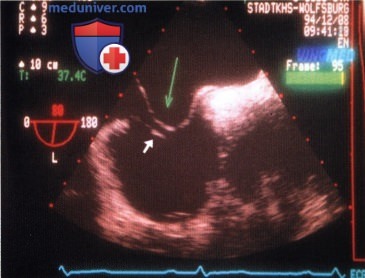
ЧПЭ: аневризма межпредсердной перегородки (длинная стрелка) и евстахиева заслонка (короткая стрелка).
3. Евстахиева заслонка. Евстахиева заслонка, или евстахиев клапан, расположена в устье нижней полой вены и хорошо визуализируется при лоцировании сердца вдоль длинной оси из чреспищеводного доступа.
4. Тебезиев клапан (заслонка) и пограничный гребень. Вблизи венозного синуса расположены также тебезиев клапан и пограничный гребень. Тебезиев клапан прикрепляется к устью коронарного синуса, а пограничный гребень расположен на латеральной стенке правого предсердия. Для идентификации этих структур правого предсердия и дифференцирования их от перечисленных выше объемных образований, как правило, необходимо выполнение многопроекционного УЗИ и, по крайней мере, двумерной ЭхоКГ.
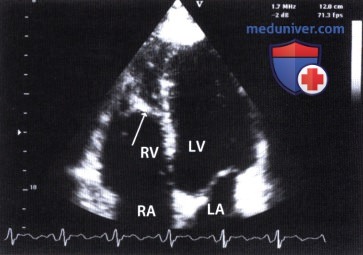
Трансторакальная ЭхоКГ из апикальной позиции датчика: модераторная трабекула (стрелка) в правом желудочке (RV). RA — правое предсердие, LA — левое предсердие, LV — левый желудочек.
5. Гребешковые мышцы и мышечные пучки. Стенки правого предсердия по сравнению с левым имеют более выраженное трабекулярное строение, и иногда отдельные трабекулы или мышечные пучки бывают настолько крупными, что их приходится включать в дифференциальный диагноз, когда у больного подозревают опухоль предсердия. Указанные анатомические структуры могут особенно увеличиваться при гипертрофии предсердий, например при дефекте межпредсердной перегородки. У устья верхней полой вены иногда наблюдается мышечный пучок, который также может затруднить диагностику и должен быть учтен в дифференциальном диагнозе.
В большинстве случаев эти структуры при многопроекционном чреспищеводном исследовании оказываются нормальным анатомическим вариантом; для большей информативности исследования в горизонтальной (поперечной) плоскости датчик желательно продвинуть несколько дальше или же подтянуть.
Менее затруднительна идентификация так называемой модераторной трабекулы в правом желудочке; ее можно выявить и при трансторакальной ЭхоКГ.
6. Тромбы. При образовании тромбов в правом предсердии или желудочке так или иначе нарушается функция этих камер сердца (мерцание предсердий, дилатационная кардиомиопатия). Лишь в исключительных случаях у больных со злокачественной опухолью сердца или нарушением свертывания крови тромбы могут образоваться без нарушения функции пораженного предсердия или желудочка. Тромбы в правые отделы сердца могут мигрировать также из глубоких вен нижних конечностей или из тазовых вен при их тромбозе.
Трансторакальная ЭхоКг в плоскости четырех камер из апикальной позиции датчика: в правом желудочке электрод дефибриллятора (стрелка), введенный через вену.
7. Ятрогенные структуры, образующиеся в сердце. Ятрогенными структурами в правых отделах сердца, которые иногда ошибочно принимают за объемное образование, могут быть электрод от электрокардиостимулятора или имплантируемого дефибриллятора, а в исключительно редких случаях также катетеры для эмболизации артерий и кава-фильтры. В этих случаях также необходимо правильно оценить клиническую ситуацию в целом и собрать подробный анамнез.
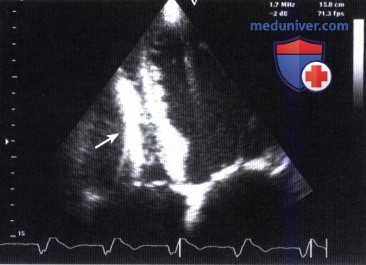
ЧПЭ в плоскости двух камер: гипертрофированная трабекула (стрелка) в левом желудочке (LV). LA — левое предсердие.
в) Дополнительные структуры левых отделов сердца:
1. Мышечные пучки и сухожильные хорды. К дополнительным анатомическим структурам левых отделов сердца, которые следует учитывать при проведении дифференциальной диагностики, относятся аномальные сосочковые мышцы и аберрантные сухожильные хорды. Выраженная трабекулярность внутреннего рельефа левых камер сердца или гипертрофия их стенки могут вызвать при ЭхоКГ подозрение на опухоль сердца.
2. Фиброз и обызвествление. В дифференциальной диагностике следует учесть также очаговый фиброз и обызвествление желудочковой стенки, а нередко и области митрального кольца. Полноценное УЗИ, включая трансторакальную ЭхоКГ, в том числе из подреберной позиции датчика, а при необходимости и ЧПЭ, как правило, дает возможность четко дифференцировать эти изменения от опухоли сердца, от тромба и вегетаций.
3. Трехпредсердное сердце (удвоение левого предсердия). Резидуальная ткань общей легочной вены может достигать значительных размеров, располагаясь от устья левой верхней легочной вены до входа в ушко левого предсердия. В результате левое предсердие оказывается как бы разделенным на две камеры (левое трехпредсердное сердце).
4. Другие структуры сердца. За опухоль левого предсердия можно по ошибке принять также грыжу пищеводного отверстия диафрагмы, крупную аневризму коронарной артерии или увеличенный коронарный синус. Локализованная гематома перикарда также может создать впечатление опухоли сердца. В дифференциальный диагноз следует включить также пролапс митрального клапана, вегетации, связанные с эндокардитом, а также разрастания Ламбла на митральном клапане(см. рис. 22.10).
Дополнительные структуры в левом предсердии:
а ЧПЭ: гребешковые мышцы в левом ушке.
б Ушко левого предсердия, разделенное перегородкой (стрелка).
в Утолщенная складка свободной стенки правого желудочка (симптом «ватной палочки») (стрелка).
5. Тромбы. Диагностику тромба в левом предсердии могут усложнить гипертрофированные гребешковые мышцы, патологические эхо-сигналы от крыши левого предсердия в области входа в ушко или резидуальная ткань у устья левой верхней легочной вены. Для проведения дифференциальной диагностики следует выполнить многопроекционную ЧПЭ, а также допплерографию в импульсном режиме, которая позволяет измерить скорость кровотока в ушке левого предсердия. В присутствии тромба кровоток в левом ушке отчетливо снижается и составляет значительно меньше 25 см/с.
Для распознавания тромбоза левого ушка и проведения дифференциальной диагностики следует знать морфологические особенности левого предсердия. Нередко левое ушко состоит из двух или трех отделов, отделенных перегородками, которые также могут создать ложное впечатление тромбоза ушка. Источником диагностической ошибки может стать также образование складки (симптом «ватной палочки») на свободной стенке левого предсердия, впечатление тромбоза может создать также сканирование в косой плоскости к стенеи левого предсердия при переходе ее в крышу предсердия. Во многих случаях ошибочной диагностике тромбоза способствует недостаточный опыт врача-сонолога. Частота ошибочных диагнозов может достигать 60-70%.
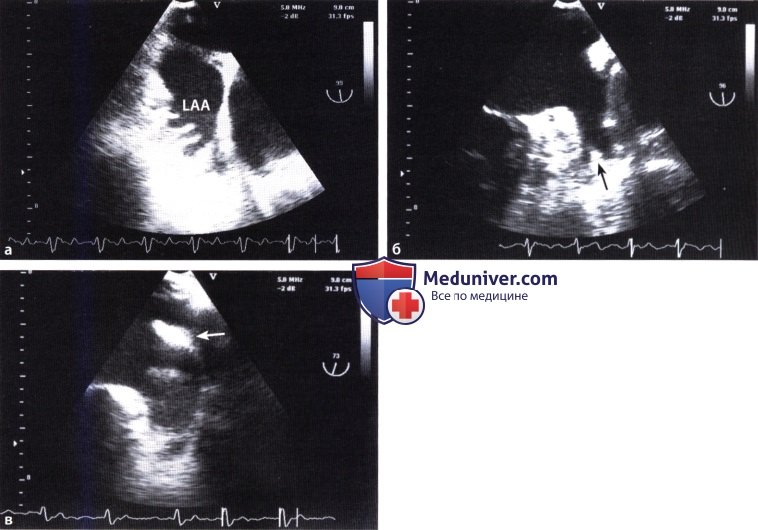
г) Аневризмы межпредсердной перегородки:
1. Этиология и определение. Аневризмы межпредсердной перегородки — редкая аномалия развития сердца. Они могут быть первичными или развиться в результате повышенной разницы давления между правым и левым желудочком, как, например, при митральном стенозе. Однако при первичной аневризме межпредсердной перегородки трудно бывает установить, является ли аневризма врожденной или она развилась в течение жизни.
Согласно определению, под аневризмой обычно понимают выпячивание межпредсердной перегородки в правое или левое предсердие более чем на 10 мм, хотя нередко наблюдаются случаи, когда межпредсердная перегородка смещается в сторону то одного, то другого предсердия. Аневризма может охватывать всю межпредсердную перегородку или только область овальной ямки.
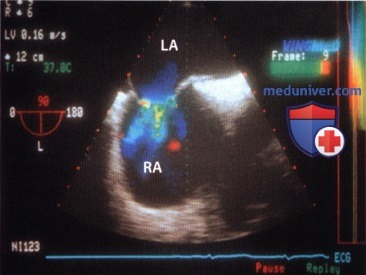
2. Эхокардиография. По данным одного исследования, охватившего 195 больных, аневризму межпредсердной перегородки менее чем в 50% случаев диагностируют с помощью трансторакальной ЭхоКГ и в большинстве случаев диагноз ставят по результатам ЧПЭ. Из 195 больных у половины аневризма охватывала всю межпредсердную перегородку. Более чем в 50% случаев наблюдался сброс крови преимущественно через овальное окно. В отдельных случаях отмечены множественные перфорации аневризматически измененной межпредсердной перегородки, которая напоминала «швейцарский сыр».
3. Эмболии. У 44% больных с аневризмой межпредсердной перегородки и сбросом крови на уровне предсердий в анамнезе отмечаются эпизоды эмболии. У четверти больных, перенесших эмболию, помимо аневризмы межпредсердной перегородки, других возможных источников кардиогенной эмболии не выявляют. Ни размер аневризмы, ни степень ее выпячивания на частоту эмболии не влияют. Но у больных, перенесших эмболию, сброс крови через аневризму межпредсердной перегородки наблюдается существенно чаще. По данным специального исследования «Patent Foramen Ovale and Atrial Septal Aneurysm», при одном лишь открытом овальном окне риск повторного инсульта составляет 2,3%.
Если имеется также аневризма межпредсердной перегородки, риск возрастает до 15,2%. Эти данные говорят об особенно важном клиническом значении парадоксальной эмболии при аневризме межпредсердной перегородки со сбросом крови. В то же время тромбоз аневризмы как источник эмболии существенной роли не играет, так как лишь у 2 больных из 195 был выявлен тромб. Поэтому поиск аневризмы межпредсердной перегородки у лиц молодого возраста, перенесших инсульт, имеет основополагающее значение в установлении этиологического диагноза и особенно для правильного лечения.
Редактор: Искандер Милевски. Дата публикации: 11.1.2020
📹 Видео
Удлиненный Евстахиев клапанСкачать

Пролапс митрального клапана: лечить или нет?Скачать

Пролапс митрального клапана. Симптомы и лечениеСкачать

Пролапс митрального клапана. Что это и как быть.Скачать

Вопросы врачу. Двустворчатый аортальный клапанСкачать

Болезни митрального клапана. Пролапс митрального клапана, стеноз, регургитация.Скачать

Пролапс митрального клапанаСкачать

Основы эхокардиографии: АОРТАЛЬНАЯ НЕДОСТАТОЧНОСТЬ.Скачать

Болезни аортального клапана: аортальный стеноз, недостаточность аортального клапана.Скачать

УЗИ сердца. Двустворчатый аортальный клапанСкачать

Двустворчатый пульмональный клапан и аневризма легочной артерииСкачать

Тяжелый пролапс митрального клапана плюс тахиаритмия привели к сердечной недостаточностиСкачать

Частичный отрыв хорд задней створки митрального клапана на ЭхоКГ. Молотящая створка МК.Скачать

Двухстворчатый аортальный клапанСкачать

Атрезия трехстворчатого клапана с ДМЖПСкачать

Показания к хирургическим вмешательствам при двухстворчатом аортальном клапанеСкачать

Пролапс митрального клапана: болезнь сердца, которую жизненно-важно вовремя распознать!Скачать

Пролапс митрального клапана. Когда бить тревогу?Скачать