- Советы при гастроэзофагеальном рефлюксе (ГЭРБ, желудочно-пищеводном рефлюксе, ЖПР)
- 0. Назовите синонимы желудочно-пищеводного рефлюкса (ЖПР).
- 1. Какие симптомы позволяют думать о желудочно-пищеводном рефлюксе (ЖПР)?
- 2. В чем различие между изжогой и желудочно-пищеводном рефллюксе (ЖПР)?
- 3. Что является причиной желудочно-пищеводного рефллюкса (ЖПР)?
- 4. Является ли грыжа пищеводного отверстия диафрагмы важным фактором в развитии желудочно-пищеводного рефлюкса (ЖПР)?
- 5. Какие исследования помогают обнаружить желудочно-пищеводный рефлюкс (ЖПР)?
- 6. Какие нужно дать рекомендации больному с желудочно-пищеводным рефлюксом (ЖПР) или подозрением на желудочно-пищеводный рефлюкс (ЖПР)?
- 7. Что делать, если названные выше рекомендации не помогают?
- 8. Какую роль при рефлюкс-эзофагите играют ингибиторы протонового насоса?
- 9. Когда при ЖПР рекомендуют операцию?
- 10. В чем заключаются цели хирургического лечения?
- 11. Какие операции позволяют достичь эти цели? Как их выполняют?
- 12. Насколько эффективны такие операции?
- 13. Какие отдаленные осложнения возможны при этих вмешательствах?
- 14. Что делать, если вследствие ЖПР развилась стриктура?
- 15. Что дает лучшие отдаленные результаты при лечении ЖПР — терапия ингибиторами протонового насоса или фундопликация по Ниссену?
- 16. Как лучше выполнять фундопликацию по Ниссену — лапароскопически или через лапаротомный доступ?
- Нарушения моторики органов пищеварения и общие принципы их коррекции
- 🔍 Видео
Видео:Простое упражнение от изжоги, диафрагмальной грыжи и ГЭРБСкачать
Советы при гастроэзофагеальном рефлюксе (ГЭРБ, желудочно-пищеводном рефлюксе, ЖПР)
0. Назовите синонимы желудочно-пищеводного рефлюкса (ЖПР).
ГЭРБ — гастроэзофагеальная рефлюксная болезнь. Рефлюкс-эзофагит.
1. Какие симптомы позволяют думать о желудочно-пищеводном рефлюксе (ЖПР)?
При желудочно-пищеводном рефллюксе (ЖПР) часто наблюдают жжение за грудиной после еды или ночью, иногда сопровождающееся срыгиванием желудочного сока. Жжение уменьшается в положении стоя или сидя. Дисфагия, позднее осложнение ЖПР, вызывается отеком слизистой или стриктурой дистальной части пищевода.
2. В чем различие между изжогой и желудочно-пищеводном рефллюксе (ЖПР)?
Изжога — принятый в обиходе термин, указывающий на умеренный непостоянный рефлюкс желудочного содержимого в пищевод без повреждения ткани. Она сравнительно часто встречается у взрослых. Желудочно-пищеводный рефлюкс (ЖПР) подразумевает эзофагит с различной выраженностью эритемы, отека и рыхлости слизистой дистальной части пищевода. Частота его в популяции составляет 5%.
3. Что является причиной желудочно-пищеводного рефллюкса (ЖПР)?
Желудочно-пищеводный рефлюкс (ЖПР) происходит на фоне функциональной недостаточности нижнего пищеводного сфинктера, при которой желудочная кислота, желчь и пищеварительные ферменты повреждают незащищенную слизистую пищевода.
4. Является ли грыжа пищеводного отверстия диафрагмы важным фактором в развитии желудочно-пищеводного рефлюкса (ЖПР)?
Не у всех больных с ЖПР есть грыжа пищеводного отверстия диафрагмы, и не у всех больных с такой грыжей наблюдается ЖПР. Однако они часто сочетаются (у 50% больных с ЖПР есть грыжа пищеводного отверстия диафрагмы).
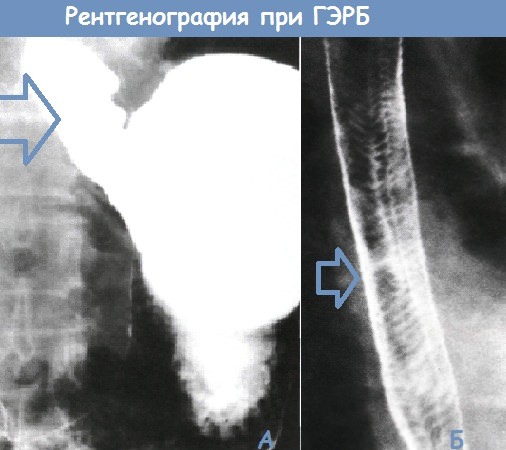
А. Рентгеноконтрастное исследование с барием, демонстрирующее спонтанный гастроэзофагеальный рефлюкс у пациента в горизонтальном положении
Б. Рентгенограмма пищевода с двойным контрастированием. «Кошачий пищевод» с многочисленными тонкими поперечными складками. Данные складки обычно непостоянны и часто сопутствуют ГЭРБ.
5. Какие исследования помогают обнаружить желудочно-пищеводный рефлюкс (ЖПР)?
Важным для постановки диагноза является эндоскопическое исследование с биопсией. Рефлюкс можно обнаружить во время рентгенологического обследования контрастированного барием пищевода, однако эта методика часто не позволяет выявить эзофагит. У некоторых больных уточнить диагноз помогает изучение в течение 24 часов pH пищевода, и сопоставление данных с клиническими проявлениями.
При подозрении на расстройство моторики пищевода, а также перед любым хирургическим вмешательством необходимо измерить давление нижнего пищеводного сфинктера и в пищеводе.
6. Какие нужно дать рекомендации больному с желудочно-пищеводным рефлюксом (ЖПР) или подозрением на желудочно-пищеводный рефлюкс (ЖПР)?
• Соблюдать диету с исключением продуктов, которые могут вызывать рефлюкс (например, шоколад, кофе)
• Избегать приема большого количества нищи перед сном
• Бросить курить
• Не носить тугую, обтягивающую одежду
• Поднять головной конец кровати на 4-5 дюймов (10-12 см)
• При клинических проявлениях принимать антациды
• Похудание может способствовать значительному уменьшению выраженности симптомов ЖПР
7. Что делать, если названные выше рекомендации не помогают?
Примерно у 50% больных удается достигнуть значительного улучшения с помощью Н2-блокаторов, однако лишь у 10% такой эффект сохраняется в течение года. Для улучшения эвакуации из желудка можно назначить метоклопрамид или цизаприд. Ни один препарат не приводит к длительному исчезновению симптомов, если не снижена выработка кислоты.
8. Какую роль при рефлюкс-эзофагите играют ингибиторы протонового насоса?
Ингибиторы протонового насоса ИПН (омепразол, лансопразол) необратимо ингибируют систему транспорта ионов водорода в париетальных клетках; их эффективность при лечении тяжелого эрозивного эзофагита превышает 80%. Излечение наступает у двух третей больных из числа тех, кто длительно принимает препарат. Проблемой при длительном лечении ингибиторами протонового насоса является гипергастринемия, наступающая вследствие ощелачивания антрального отдела.
Тот факт, что для слизистой желудка и кишечника гастрин является трофическим фактором, вначале заставлял опасаться развития в последующем опухолей, однако наблюдение за больными не подтвердили эти опасения.
9. Когда при ЖПР рекомендуют операцию?
В настоящее время хирургическое вмешательство при рефлюкс-эзофагите рекомендуют при:
(1) безуспешной медикаментозной терапии (заболевание не поддается лечению; непереносимость и аллергия на лекарства; больной не соблюдает предписания врача; рецидив симптомов во время проведения медикаментозной терапии);
(2) осложнениях (стриктура, расстройства дыхательной системы, эрозия зубов, медико-социальные нарушения, предраковые изменения слизистой) и
(3) если больной отдает ему предпочтение (вопрос стоимости лечения или образа жизни).
10. В чем заключаются цели хирургического лечения?
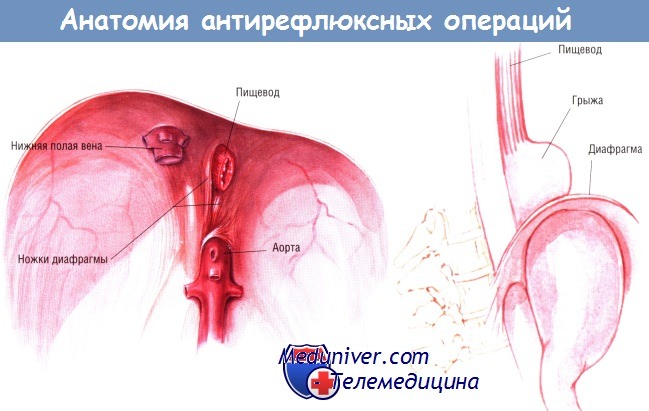
Операции при ЖПР направлены на предотвращение рефлюкса за счет механического увеличения давления нижнего нищеводного сфинктера, а также (большинство процедур) на восстановление достаточной длины дистальной части пищевода в зоне с высоким давлением брюшной полости. Если есть грыжа пищеводного отверстия диафрагмы, то ее устраняют одновременно. Ножки дифрагмы иногда можно приспособить в качестве зажима для нижнего пищеводного сфинктера.
11. Какие операции позволяют достичь эти цели? Как их выполняют?
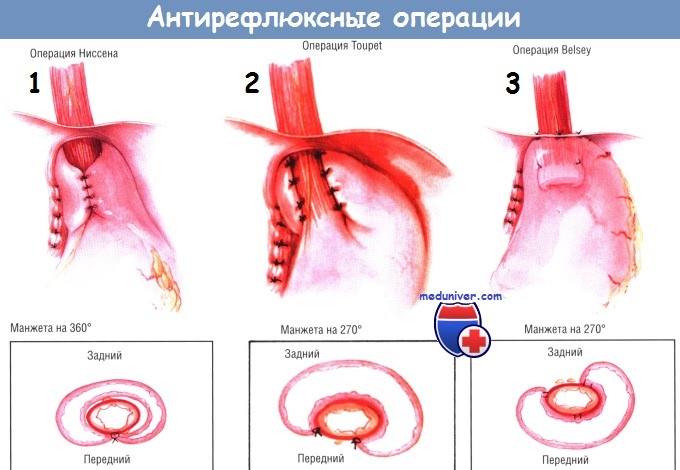
а) При фундопликации по Ниссену (Nissen), которую выполняют в более чем 95% случаях, дно желудка мобилизуют и обертывают вокруг дистальной части пищевода, сшивая его края спереди. Операция приводит к изменению угла пищеводно-желудочного перехода и удержанию дистальной части пищевода в брюшной полости, что предотвращает рефлюкс. Выполняют вмешательство через ланаротомный разрез или лапароскопически.
б) Операция Белси Марка IV (Belsey Mark) пол ностыо соответствует предыдущему вмешательству, однако выполняет ся через торакотомический доступ.
в) Фундопликацию по Тупе (Toupet) выполняют у больных с сопутствующими нарушениями моторики. Поскольку при ней не создается кольцевидной обертки, то послеоперационную дисфагию наблюдают значительно реже, чем при обертывании желудка вокруг всего пищевода (фундопликации по Ниссену). Однако отдаленные результаты могут быть хуже, чем при фундопликации по Ниссену. Эту операцию можно выполнять как через лапаротомный разрез, так и лапароскопически.
г) Гастропексия по Хиллу (Hill) возвращает пищевод в брюшную полость за счет подшивания кардиального отдела желудка к преаортальной фасции.
д) Протез Ангельчика (Angelchik) представляет собой силиконовое кольцо, которое одевают на дистальную часть пищевода в брюшной полости.
12. Насколько эффективны такие операции?
Все вмешательства, описанные в 11 вопросе, позволяют устранить ЖПР примерно у 90% больных, наблюдавшихся в течение 10 лет. В сравнительных исследованиях показано, что наиболее эффективной является фундопликация по Ниссену.
13. Какие отдаленные осложнения возможны при этих вмешательствах?
Рецидив рефлюкса возможен после каждой операции. При фундопликации по Ниссену и операции Белеи Марка IV возможно неправильное формирование или сползание желудочной манжеты. Дисфагия и потеря способности отрыгивать (синдром раздувания газом) являются следствием излишнего затягивания обертки. Протез Ангельчика может попасть в просвет органа вследствие эрозии стенки или сместиться.
14. Что делать, если вследствие ЖПР развилась стриктура?
Мягкую (нефиксированную) стриктуру можно раздуть. Фиксированные стриктуры требуют хирургического вмешательства. Одним из методов является пластика суженного пищевода стенкой желудка (Тал (Thai)).
15. Что дает лучшие отдаленные результаты при лечении ЖПР — терапия ингибиторами протонового насоса или фундопликация по Ниссену?
Ингибиторы протонового насоса высокоэффективно лечат эзофагит и устраняют симптомы ЖПР, однако отдаленное побочное действие этих препаратов полностью не изучено. Фундопликация освобождает больных от необходимости ежедневно принимать лекарства, но примерно у 5% больных сопровождается осложнениями.
16. Как лучше выполнять фундопликацию по Ниссену — лапароскопически или через лапаротомный доступ?
Процедура при любом способе одна и та же. Частота послеоперационных осложнений и смертей сопоставима. Лапароскопия характеризуется меньшей послеоперационной болью, меньшим сроком пребывания в больнице и более ранним возвращением к работе.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Видео:О лечении рефлюкса - лучший хирург Германии Константинос ЦаррасСкачать

Нарушения моторики органов пищеварения и общие принципы их коррекции
Практически любое заболевание органов пищеварения сопровождается нарушением их моторной функции. В одних случаях они определяют характер клинических проявлений, в других — скрываются на втором плане, однако присутствуют практически всегда.
Практически любое заболевание органов пищеварения сопровождается нарушением их моторной функции. В одних случаях они определяют характер клинических проявлений, в других — скрываются на втором плане, однако присутствуют практически всегда. И это закономерно, т. к. характер моторики находится под контролем и в тесной связи с состоянием органов пищеварения, также как под контролем нервных и гуморальных механизмов более высокого уровня.
Все состояния, связанные с нарушением моторики органов пищеварения, можно подразделить на две большие группы. В первом случае рассматриваемые нарушения связаны с патологическим процессом в том или ином отделе пищеварительной системы, например, при язвенной болезни двенадцатиперстной кишки или при колитах. Моторика может изменяться при сдавлении кишки извне, наличии препятствия в ее просвете или увеличении объема ее содержимого, как, например, наблюдается при осмотической диарее. В других случаях моторика меняется вследствие нарушения ее регуляции со стороны нервной или эндокринной систем. Эта группа заболеваний получила название функциональных, что подчеркивает вторичность и обратимость развивающихся изменений. В то же время длительно существующие функциональные нарушения моторики органов пищеварения рано или поздно приводят к их «органическому» поражению. Так, функциональный гастроэзофагеальный рефлюкс может стать причиной рефлюкс-эзофагита, т. е. привести к формированию гастроэзофагеальной рефлюксной болезни, а синдром раздраженного кишечника — к развитию хронического колита. Таким образом, благоприятное течение функциональных нарушений, на котором акцентируют внимание и Римские критерии, является таковым только на определенном временном промежутке. Следует также подчеркнуть, что функциональные заболевания особо актуальны для педиатрической практики, т. к. составляют у детей подавляющую часть всех заболеваний органов пищеварения. Распространенность функциональных нарушений в структуре заболеваний желудочно-кишечного тракта у детей не только велика, но продолжает ежегодно расти. Так, синдром функциональной диспепсии наблюдается в 30–40% случаев, хроническая дуоденальная непроходимость — в 3–17% [1].
Все моторные нарушения пищеварительной трубки можно сгруппировать следующим образом:
Клиническая симптоматика нарушений моторики органов пищеварения многообразна и зависит от локализации процесса, его характера и первопричины. Они могут проявляться диареей или запором, рвотой, регургитацией, болями или дискомфортом в животе и многими другими жалобами.
Соматические симптомы (жалобы) больного представляют собой, по существу, интерпретацию психической сферой человека информации от рецепторов, расположенных во внутренних органах. На ее формирование оказывает влияние не только патологический процесс как таковой, но также особенности нервной системы и психической организации пациента. Реальная жалоба, представляемая таким образом врачу, определяется характером патологии, чувствительностью рецепторов, особенностями проводящей системы и, наконец, интерпретацией информации от органов на уровне коры больших полушарий. При этом последнее звено нередко оказывает решающее влияние на характер жалоб, нивелируя их в одних случаях и усугубляя — в других, а также придавая им индивидуальную эмоциональную окраску.
Поток импульсов от периферических рецепторов определяется уровнем их чувствительности или гиперчувствительности к действию повреждающих стимулов, проявляющейся снижением порога их активации, увеличением частоты и длительности импульсов в нервных волокнах с усилением афферентного ноцицептивного потока. При этом незначительные по своей силе стимулы (например, растяжение стенки кишки) могут провоцировать интенсивный поток импульсов в центральные отделы нервной системы, создавая образ тяжелого поражения с соответствующей ответной вегетативной реакцией.
Можно, таким образом, выделить три уровня формирования соматического симптома (жалобы), например боли: органный, нервный, психический. Генератор симптома может располагаться на любом уровне, однако формирование эмоционально окрашенной жалобы происходит только на уровне психической деятельности. При этом болевая жалоба, сгенерированная без поражения органа, может ничем не отличаться от таковой, возникшей вследствие истинного повреждения.
Как и в случае боли, жалобы, связанные с нарушением моторики желудочно-кишечного тракта, могут быть сформированы на уровне пораженного органа (желудка, кишечника и т. п.), связаны с нарушением регуляции этих органов со стороны нервной системы, но также могут быть сгенерированы независимо от состояния органа, в связи с особенностью психоэмоциональной организации пациента. По сравнению с механизмом возникновения боли, различие связано лишь с направлением нервной импульсации: в случае болей имеет место «восходящее» направление, а генератором жалобы может стать вышележащий уровень без участия нижележащего, тогда как в случае нарушения моторики желудочно-кишечного тракта наблюдается обратная ситуация: «нисходящая» импульсация с возможностью генерации симптома нижележащим органом без участия вышележащего. Наконец, возможна генерация нисходящего стимула на сегментарном уровне в ответ на патологический восходящий импульс, например, при гиперреактивности рецепторов. Механизмы, связанные со снижением порога чувствительности рецепторов кишечника в сочетании со стимуляцией его со стороны верхних регуляторных центров, активизирующихся на фоне психосоциальных влияний, наблюдаются, в частности, при синдроме раздраженного кишечника.
Таким образом, любой симптом (жалоба) становится таковым только при обработке разрозненной нервной импульсации высшими отделами. Истинная соматическая жалоба определяется поражением того или иного внутреннего органа, а различные отделы нервной системы выполняют функции связующего звена и первичной обработки данных, передавая последние на уровень психики или в обратном направлении. В то же время генератором соматоподобных жалоб может быть сама нервная система и ее высшие отделы. При этом психический уровень является абсолютно самодостаточным и здесь могут «зарождаться» жалобы, не имеющие своего прообраза на соматическом уровне, но не отличимые от истинных соматических симптомов. Именно эти механизмы лежат в основе нарушений моторики функционального характера. Дифференцировка первичного уровня симптома (жалобы) имеет принципиальное значение для правильной постановки диагноза и выбора оптимального плана лечения.
Нарушения моторики органов пищеварения любого происхождения неизбежно вызывают вторичные изменения, главными из которых является нарушение процессов переваривания и всасывания, а также нарушение микробиоценоза кишечника. Перечисленные нарушения усугубляют моторные нарушения, замыкая патогенетический «порочный круг» [2].
Органы пищеварения обладают электрической активностью, определяющей ритм и интенсивность мышечных сокращений и моторики в целом. Вопрос о локализации электрического водителя ритма желудочно-кишечного тракта остается открытым. Проведенные исследования показали, что водитель ритма желудка расположен в проксимальной части большой кривизны, а для тонкой кишки данную роль играет проксимальный отдел двенадцатиперстной кишки (некоторые авторы локализуют его в области впадения общего желчного протока), который генерирует медленные электрические волны наиболее высокой для всей тонкой кишки частоты. Кроме того, доказано, что любая зона желудочно-кишечного тракта является источником ритма для каудально расположенных сегментов или становится таковым в определенных условиях. Скорость распространения основного электрического ритма в различных отделах желудочно-кишечного тракта неодинакова и зависит от его функционального состояния и водителя ритма. Для желудка она колеблется от 0,3–0,5 см/сек (в фундальном отделе) до 1,4–4,0 см/сек (в антральном отделе). Следует отметить, что всегда существует градиент как основного электрического ритма, так и ритмических сокращений гладких мышц желудочно-кишечного тракта по частоте и скорости проведения возбуждения в каудальном направлении [3, 4, 5, 6].
Для оценки характера моторики органов пищеварения могут использоваться рентгенологические (контрастные) и электрофизиологические методы исследования (электрогастроэнтеромиография). Последние в настоящее время получили новый импульс для развития и внедрения в практику на основе новой технической базы и компьютерных технологий, позволивших в реальном времени проводить сложный математический анализ полученных данных. Метод основан на регистрации электрической активности органов пищеварения.
Коррекция нарушений моторики органов пищеварения сводится к решению трех задач:
Так как первопричиной функциональных нарушений чаще всего является нарушение нервной регуляции органов пищеварения, первая задача в этом случае должна решаться гастроэнтерологами в тесном контакте с невропатологами, психоневрологами и психологами после тщательного обследования пациента [7]. В случае первичной патологии органов пищеварения, например при язвенной болезни, на первое место выходит лечение основного заболевания.
Вторая задача решается назначением постуральной терапии, коррекцией питания и медикаментозными средствами. Постуральная терапия наиболее важна при коррекции гастроэзофагеального рефлюкса. Рекомендуется обеспечить возвышенное положение головного конца кровати пациента, избегать тесной одежды и тугих поясов, физических упражнений, связанных с перенапряжением мышц брюшного пресса, глубоких наклонов, длительного пребывания в согнутом положении, поднятия руками тяжестей более 8–10 кг на обе руки. Детям грудного возраста следует придавать вертикальное положение во время кормления и непосредственно после кормления. В питании следует ограничить или снизить содержание животных жиров, повысить содержание белка, избегать раздражающих продуктов, газированных напитков, уменьшить разовый объем (можно увеличить частоту) приема пищи. Кроме того, не следует есть перед сном. Больным с ожирением рекомендуется снизить вес. Эти и некоторые другие задачи у детей грудного возраста решаются назначением специальных антирефлюксных смесей. По возможности следует избегать приема препаратов, снижающих тонус нижнего пищеводного сфинктера, в т. ч. седативных, снотворных, транквилизаторов, теофиллина, холинолитиков, бета-адреномиметиков. В случае курения его необходимо прекратить.
При патологии кишечника исключаются плохо переносимые (вызывающие появление боли, диспепсии) и способствующие газообразованию продукты: жирные блюда, шоколад, бобовые (горох, фасоль, чечевица), капуста, молоко, черный хлеб, картофель, газированные напитки, квас, виноград, изюм. Ограничиваются свежие овощи и фрукты. Другие продукты и блюда назначают в зависимости от преобладания в клинической картине диареи или запора.
В целом диета определяется основным заболеванием.
С целью медикаментозной коррекции моторики органов пищеварения применяются прокинетики и спазмолитики. Список прокинетиков, применяющихся отечественными гастроэнтерологами, относительно невелик. К ним относятся метоклопрамид, домперидон и тримебутин.
Действие домперидона (Мотилиум), также как и метоклопрамида (Церукал, Реглан), связано с их антагонизмом по отношению к дофаминовым рецепторам желудочно-кишечного тракта и, как следствие, усилением холинергической стимуляции, приводящей к повышению тонуса сфинктеров и ускорению моторики. В отличие от домперидона, метоклопрамид хорошо проникает через гематоэнцефалический барьер и способен вызывать серьезные побочные эффекты (экстрапирамидные расстройства, чувство сонливости, усталости, беспокойство, а также галакторею, связанную с повышением в крови уровня пролактина), что заставляет избегать его применения в педиатрической практике. Единственной ситуацией, когда метоклопрамид оказывается незаменимым, является экстренное купирование рвоты, т. к. другие прокинетики не выпускаются в инъекционных формах. Мотилиум назначается в дозе 2,5 мг на 10 кг массы тела 3 раза в день в течение 1–2 месяцев. Побочные эффекты Мотилиума (головная боль, общая утомляемость) встречаются редко (у 0,5–1,8% больных).
Изучается также влияние на моторику и возможность применения при функциональных расстройствах как у взрослых, так и у детей аналогов соматостатина (октреотида). Было показано, что соматостатин снижает моторику желудочно-кишечного тракта и может с успехом применяться при ряде функциональных расстройств, однако конкретные показания и способ применения еще не разработаны [8, 9].
Особое место среди препаратов, влияющих на моторику, занимает лоперамид (Имодиум). Точкой фармакологического приложения этого препарата являются опиатные рецепторы толстой кишки, воздействие на которые приводит к значительному, зависимому от дозы, более выраженному по сравнению с тримебутином, замедлению моторики. Лоперамид является высокоэффективным симптоматическим противодиарейным средством и может использоваться в комбинации с другими препаратами. Применение его должно быть достаточно осторожным, т. к. на фоне замедления моторики кишечное всасывание повышается, что может привести к тяжелой интоксикации, особенно у больных с инфекционной диареей или выраженным дисбактериозом кишечника.
Во многих случаях, помимо нарушений пропульсивной активности, имеет место спазм сфинктеров. В этих случаях ключевыми препаратами становятся спазмолитики, не только нормализующие мышечный тонус, но также устраняющие боль. Спазмолитическими эффектами в отношении органов пищеварения обладают несколько групп лекарственных средств. К ним относятся М-холинолитики (начиная с ушедшего из клинической практики атропина), миотропные спазмолитики, действующие через подавление фосфодиэстеразы (например, дротаверин (Но-шпа)), селективный блокатор кальциевых каналов клеток кишечника (пинаверия бромид (Дицетел)) и высокоэффективный модулятор Na+- и K+-каналов (мебеверин (Дюспаталин)).
Дротаверин, ингибиторуя фосфодиэстеразы IV, повышает концентрации цАМФ в миоцитах, что приводит к инактивации киназы миозина, тормозит соединение миозина с актином, снижая сократительную активность гладкой мускулатуры, и способствует расслаблению сфинктеров и снижению силы мышечных сокращений.
Пинаверия бромид (Дицетел) блокирует потенциалзависимые кальциевые каналы миоцитов кишечника, резко снижая поступление в клетку внеклеточных ионов кальция и тем самым предотвращая мышечное сокращение. Особенностями препарата является его селективность в отношении органов пищеварения, включая желчевыводящие пути, а также способность снижать висцеральную чувствительность, не влияя на другие органы и системы, включая сердечно-сосудистую.
Особенностью мебеверина (Дюспаталина) является его двойное действие. С одной стороны, он блокирует быстрые Na+-каналы, препятствуя деполяризации мембраны мышечной клетки и развитию спазма, нарушая при этом передачу импульса от холинергических рецепторов. С другой стороны, мебеверин блокирует наполнение Сa++-депо, истощая их и ограничивая тем самым выход К+ из клетки, что препятствует развитию гипотонии. Таким образом, мебеверин обладает модулирующим действием на сфинктеры органов пищеварения, при котором возможно не только снятие спазма, но также предотвращение избыточной релаксации. Особенностью Дюспаталина является его форма выпуска: 200 мг мебеверина заключены в микрогранулы, покрытые рН-чувствительной оболочкой, а сами микрогранулы заключены в капсулу. Таким образом достигается не только наибольшая эффективность препарата, но также пролонгирование его действия во времени и на протяжении всего желудочно-кишечного тракта. Постепенно высвобождающийся из гранул препарат обеспечивает равномерное действие в течение 12–13 часов. Дюспаталин назначается внутрь за 20 мин до еды по 1 капсуле 2 раза в день (утром и вечером).
Мебеверин выпускается с 1965 г., и многолетний опыт его применения показал не только эффективность препарата, но и его безопасность. Важной особенностью препарата является отсутствие антихолинергических эффектов, что значительно расширяет область его применения.
При метеоризме назначаются препараты, уменьшающие газообразование в кишечнике за счет ослабления поверхностного натяжения пузырьков газа, приводя к их разрыву и предотвращая тем самым растяжение кишечной стенки (и соответственно — развитие боли). Может использоваться симетикон (Эспумизан) и комбинированные препараты: Панкреофлат (панкреатические ферменты + симетикон), Юниэнзим с МПС (растительные ферменты + сорбент + симетикон).
При запорах показано назначение слабительных препаратов и/или прокинетиков, однако в последней группе препаратов отсутствуют эффективные средства, допущенные к применению в педиатрической практике, а из слабительных средств наиболее эффективным и безопасным во всех возрастных группах средством является лактулоза (Дюфалак).
Главной особенностью лактулозы является ее пребиотическое действие. Пребиотики представляют собой частично или полностью неперевариваемые компоненты пищи, которые избирательно стимулируют рост и/или метаболизм одной или нескольких групп микроорганизмов, обитающих в толстой кишке, обеспечивая нормальный состав кишечного микробиоценоза. С биохимической точки зрения в эту группу нутриентов входят полисахариды и некоторые олиго- и дисахариды.
В результате микробного метаболизма пребиотиков в толстой кишке образуются молочная кислота, короткоцепочечные жирные кислоты, углекислый газ, водород, вода. Углекислый газ в большой степени преобразуется в ацетат, водород всасывается и выводится через легкие, а органические кислоты утилизируются макроорганизмом, причем значение их для человека трудно переоценить.
Лактулоза представляет собой дисахарид, состоящий из галактозы и фруктозы. Ее пребиотический эффект был доказан в многочисленных исследованиях. Так, в рандомизированном двойном слепом контролируемом исследовании на 16 здоровых добровольцах (10 г/день лактулозы в течение 6 недель) было показано достоверное нарастание числа бифидобактерий в толстой кишке [10].
Слабительный эффект лактулозы непосредственно связан с ее пребиотическим действием и обусловлен значительным увеличением объема содержимого толстой кишки (примерно на 30%) в связи с ростом численности бактериальной популяции. Увеличение продукции кишечными бактериями короткоцепочечных жирных кислот нормализует трофику эпителия толстой кишки, улучшает ее микроциркуляцию, обеспечивая эффективную моторику, всасывание воды, магния и кальция. Частота побочных эффектов лактулозы значительно ниже по сравнению с другими слабительными средствами и не превышает 5%, причем в большинстве случаев их можно считать незначительными. Безопасность лактулозы определяет возможность ее применения даже у недоношенных детей, доказанную в клинических испытаниях [11, 12].
Доза лактулозы (Дюфалака) подбирается индивидуально, начиная с 5 мл 1 раз в день. При отсутствии эффекта дозу постепенно (на 5 мл каждые 3–4 дня) увеличивают до получения желаемого эффекта. Условно максимальной дозой можно считать у детей до 5 лет 30 мл в сутки, у детей 6–12 лет — 40–50 мл в сутки, у детей старше 12 лет и взрослых — 60 мл в сутки. Кратность приема может составлять 1–2 (реже — 3) раза в день. Курс лактулозы назначают на 1–2 месяца, а при необходимости — и на более длительный срок. Отменяют препарат постепенно под контролем частоты и консистенции стула.
Регуляторами моторики в определенной степени являются также адсорбенты, среди которых первое место занимает Смекта. Важно, что смектит (действующее начало препарата Смекта), помимо непосредственно адсорбирующего действия, обладает свойствами мукоцитопротекции и способствует замедлению моторики и благоприятно влияет на состав кишечной микрофлоры, являясь синергистом пробиотиков.
Третья задача при коррекции расстройств моторики — воздействие на нарушения, возникшие на фоне дискинезии пищеварительного тракта. Нарушения моторики (как замедление, так и ускорение) приводят к нарушению нормальных процессов переваривания и всасывания и изменению состава внутренней среды кишки. Изменение состава внутренней среды в кишке отражается на составе микрофлоры с развитием дисбактериоза, а также усугубляет уже имеющиеся нарушения пищеварительных процессов, в частности, вследствие изменения рН кишечного содержимого. В дальнейшем возможно повреждение эпителия, развитие воспалительного процесса, знаменующего переход от функциональных нарушений к заболеванию с вполне определенным морфологическим субстратом. Таким образом, с одной стороны, для коррекции нарушенной моторики целесообразно использование препаратов, обладающих пребиотической активностью (в т. ч. лактулоза), а, с другой стороны, в комплекс лечения функциональных нарушений пищеварительного тракта, при необходимости, должны включаться препараты панкреатических ферментов (предпочтительно высокоэффективные микросферические, например, Креон), адсорбенты (Смекта), пробиотки (Бифидум-бактерин форте и аналогичные).
В целом, определение состава терапии должно быть строго индивидуальным, учитывающим патогенетические особенности процесса у конкретного пациента с обязательной коррекцией первопричины расстройств моторики органов пищеварения.
🔍 Видео
ГЭРБ, рефлюкс эзофагит, ИЗЖОГА: причины, симптомы и эффективное ЛЕЧЕНИЕ.Скачать

С праздником и будьте здоровы! Как помочь себе при Рефлюксной болезни желудка и кишечника.Скачать

Привратник желудка - как наладить его работу?Скачать

КАК Я ИЗБАВИЛСЯ ОТ РЕФЛЮКСА! РАБОЧАЯ СХЕМА! ГЭРБ, РЕФЛЮКС- ЭЗОФАГИТ. МОЯ ИСТОРИЯСкачать

Как избавиться от ГЭРБ раз и навсегда?✅Кислотный рефлюксСкачать

Как я избавился от ГЭРБ. Рефлюкс эзофагитСкачать

КАК Я ВЫЛЕЧИЛ РЕФЛЮКС, ИЗЖОГУ И КОМ В ГОРЛЕСкачать

я счастлив избавился от рефлюкс - эзофагит, ГЭРБ, свобода.Скачать

Желчь в желудке. Дуодено-гастральный рефлюкс.Скачать

Рефлюкс. ГЭРБ (гастроэзофагеальная рефлюксная болезнь) - лечение.Скачать

Как отрегулировать положение желудка, для предотвращения попадания в него желчиСкачать

Заброс желчи в желудок - что делать?Скачать

ГПОД. Оперировать или нет? Грыжи пищеводного отверстия диафрагмы.Скачать

Упражнения для укрепления желудочного сфинктера. Лечение ГЭРБ и эзофагита. ДИАФРАГМАЛЬНОЕ ДЫХАНИЕСкачать

Средство №1 от изжоги, ГЭРБ и кислотного рефлюкса 🔥Скачать

Новые способы восстановления эпителиальной защиты слизистой ЖКТСкачать

Как восстановить желудочно-кишечный тракт? / Симптомы нарушения ЖКТСкачать

10 простых способов заживления ЖКТ. ГАСТРИТ. ЯЗВА ЖЕЛУДКА. ИЗЖОГА. ГЭРБСкачать