- Практические аспекты применения новых пероральных антикоагулянтов для профилактики ишемического инсульта у пациентов с фибрилляцией предсердий
- Следует ли учитывать тип фибрилляции предсердий при назначении антикоагулянтной терапии?
- Можно ли применять НПОАК при пороках сердца?
- Фибрилляция предсердий при инфаркте миокарда
- Наблюдение за пациентами, получающими НПОАК
- Заключение
- 💥 Видео
Видео:Что нужно знать про варфаринСкачать

Практические аспекты применения новых пероральных антикоагулянтов для профилактики ишемического инсульта у пациентов с фибрилляцией предсердий
Новые пероральные антикоагулянты (НПОАК) оказывают прямое ингибирующее действие на факторы свертывания крови – тромбин или фактор Xa. Во многих странах препараты этой группы постепенно вытесняют варфарин и другие антагонисты витамина К в профилактике ишемического инсульта и системных тромбоэмболий у пациентов с фибрилляцией предсердий (ФП) благодаря более высокой эффективности и безопасности и удобству применения. В статье рассматриваются некоторые практические аспекты применения НПОАК: 1) следует ли учитывать тип ФП при назначении антикоагулянтов? 2) можно ли применять НПОАК при пороках сердца? 3) ведение пациентов с ФП при инфаркте миокарда, 4) наблюдение за пациентами, получающими НПОАК.
Риск ишемического инсульта и системных тромбоэмболий повышается у пациентов с любыми формами ФП, в том числе пароксизмальной и бессимптомной. Результаты мета-анализа клинических исследований почти у 100000 пациентов показали, что непароксизмальные формы ФП (персистирующая и постоянная) ассоции- руются с более высоким риском ишемического инсульта, чем пароксизмальная аритмия. Однако эти данные не меняют существующие показания к антикоагулянтной терапии, которую назначают с учетом дополнительных факторов риска, таких как пожилой и старческий возраст, наличие ишемического инсульта или транзиторных ишемических атак в анамнезе, сердечная недостаточность, артериальная гипертония и т.д., а не типа аритмии, выраженности клинических симптомов, частоты и длительности приступов ФП. Такой же тактики следует придерживаться и у больных инфарктом миокарда, у которых даже преходящая ФП в остром периоде приводит к значительному увеличению риска ишемического инсульта как во время госпитализации, так и в отдаленном периоде. НПОАК применяют для профилактики ишемического инсульта у пациентов с неклапанной ФП, однако фактически их нельзя назначать только больным с механическими протезами клапанов сердца и средне-тяжелым и тяжелым митральным стенозом, в то время как у пациентов с другими клапанными пороками и биопротезами клапанов сердца лечение этими препаратами допустимо. Перед началом и во время лечения НПОАК нет необходимости в мониторировании МНО и других стандартных показателей свертывания крови, так как они неинформативны и не позволяют надежно оценить антикоагулянтное действие этих препаратов. Измерение МНО перед назначением НПОАК необходимо только в случае перехода с приема варфарина и других антагонистов витамина К.
Новые пероральные антикоагулянты (НПОАК), в том числе ривароксабан, апиксабан, дабигатран и эдоксабан, оказывающие прямое ингибирующее действие на факторы свертывания крови, имеют преимущество перед антагонистами витамина К по эффективности и безопасности в профилактике ишемического инсульта у пациентов с неклапанной фибрилляцией предсердий (ФП) [1]. В связи с этим в европейских рекомендациях по лечению ФП, опубликованных в 2016 году, предпочтение отдается НПОАК [2]. Удобство применения НПОАК, связанное с отсутствием необходимости в регулярном мониторировании международного нормализованного отношения (МНО), обеспечивает более высокую приверженность к лечению, которая является залогом его эффективности. C. McHorney и соавт. проанализировали приверженность к терапии ривароксабаном (n=13645), апиксабаном (n=6304), дабигатраном (n=3360) и варфарином (n=13366) в обычной клинической практике на основании отпуска выписанных рецептов с помощью базы данных IMS [3]. В течение 6 мес доля пациентов, продолжавших прием НПОАК без перерывов (ривароксабан – 80,1%, апиксабан – 75,8% и дабигатран – 69,2%), превышала таковую в группе варфарина (64,5%). Более высокое значение показателя в группе ривароксабана, вероятно, отражало назначение препарата один раз в день и наличие календарной упаковки.
Эффективность и безопасность НПОАК в профилактике ишемического инсульта и системных тромбоэмболий у больных с ФП, в том числе в различных подгруппах, выделенных в зависимости от возраста, наличия сердечной недостаточности, хронической болезни почек, сахарного диабета, инсульта в анамнезе и других факторов, установлены в рандомизированных клинических исследованиях и подтверждены в клинической практике. В данной статье рассматриваются отдельные практические аспекты применения препаратов этой группы.
| Тип ФП | Определение |
|---|---|
| Впервые выявленная ФП | Впервые диагностированная ФП независимо от длительности аритмии или тяжести симптомов |
| Пароксизмальная ФП | Синусовый ритм восстанавливается самостоятельно, обычно в течение 48 ч, хотя пароксизмы ФП могут продолжаться до 7 дней. Если ритм восстановлен в течение 7 дней, то эпизод ФП следует считать пароксизмальной ФП |
| Персистирующая ФП | Эпизоды персистирующей ФП продолжаются более 7 дней, а для восстановления синусового ритма необходима медикаментозная или электрическая кардиоверсия. |
| Длительная персистирующей ФП | Персистирующая ФП, продолжающаяся ≥1 года, если выбрана стратегия контроля ритма. |
| Постоянная ФП | Пациент и врач считают возможным сохранение ФП, поэтому кардиоверсия не планируется. Если предполагается восстановление ритма, то аритмию называют «длительной персистирующей ФП» |
Видео:Советы врачей пациентам с протезированными клапанами сердцаСкачать

Следует ли учитывать тип фибрилляции предсердий при назначении антикоагулянтной терапии?
В зависимости от течения выделяют несколько вариантов ФП, в том числе пароксизмальную, персистирующую и постоянную формы (табл. 1) [2]. У большинства больных с возрастом наблюдается постепенное прогрессирование аритмии: приступы учащаются, сохраняются более длительное время и хуже купируются, а в конечном итоге трансформируются в постоянную форму. У значительной части пациентов помимо клинически явных эпизодов аритмии отмечаются бессимптомные приступы ФП, которые могут быть выявлены при мониторировании ЭКГ. В современных рекомендациях по диагностике и лечению ФП, предложенных различными профессиональными обществами, при оценке целесообразности антикоагулянтной терапии тип неклапанной ФП не учитывается [2,4]. Необходимость в антикоагуляции определяют на основании индекса CHA2DS2-VASc (табл. 2), величина которого зависит от возраста, пола и наличия других факторов риска ишемического инсульта и системных тромбоэмболий, в том числе инсульта в анамнезе, артериальной гипертонии, сердечной недостаточности, сахарного диабета и др. Если величина индекса составляет по крайней мере 2 балла у мужчин и 3 балла у женщин (так как женский пол сам по себе относят к факторам риска развития инсульта), то пациентам с неклапанной ФП независимо от формы аритмии, выраженности симптомов, частоты приступов и т.п., рекомендуют постоянную антикоагулянтную терапию.
| Факторы риска | Баллы | |
|---|---|---|
| Примечание: *ИБС, инфаркт миокарда, заболевание периферических артерий или бляшка в аорте | ||
| C | Сердечная недостаточность/дисфункция левого желудочка | 1 |
| H | Артериальная гипертония | 1 |
| A | Возраст ≥75 лет | 2 |
| D | Сахарный диабет | 1 |
| S | Инсульт/ТИА/тромбоэмболия | 2 |
| V | Заболевание сосудов* | 1 |
| A | Возраст 65-74 года | 1 |
| Sc | Женский пол | 1 |
| Максимальное значение | 9 | |
Антикоагулянтная терапия возможна и при наличии только одного фактора риска тромбоэмболических осложнений, однако в этом случае решение следует принимать индивидуально. Результаты некоторых исследований свидетельствуют о том, что НПОАК могут иметь преимущество перед варфарином у таких пациентов. C. Coleman и соавт. сопоставили эффективность и безопасность ривароксабана и варфарина в ретроспективном исследовании случай-контроль, проводившемся на основании медицинской базы данных [5]. Частоту неблагоприятных исходов оценивали в течение в среднем 1,6 лет у 3319 пациентов, получавших ривароксабан, и 3319 пациентов с сопоставимым риском тромбоэмболических осложнений, принимавших варфарин. Лечение ривароксабаном по сравнению варфарином сопровождалось достоверным снижением риска инсульта и системных эмболий в течение 1 года (отношение рисков 0,41, 95% доверительный интервал [ДИ] 0,17-0,98), в то время как частота кровотечений достоверно не отличалась между двумя группами. Сходные результаты были получены через 2 года.
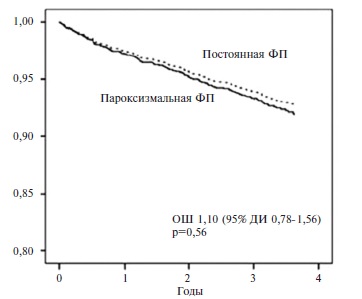
Современный подход к назначению антикоагулянтной терапии определяется тем, что риск тромбоэмболических осложнений увеличивается у пациентов с любыми формами ФП. Например, в шведском когортном исследовании в течение 3,6 лет была сопоставлена частота инсульта у 855 пациентов с пароксизмальной ФП и 1126 больных с постоянной формой аритмии [6]. По данным многофакторного анализа, риск развития ишемического инсульта был сопоставимым в группах сравнения (относительный риск 1,07; 95% ДИ 0,711,61) (рис. 1). Сходные результаты были получены и при анализе частоты любого инсульта. При этом у больных c пароксизмальной ФП частота ишемического инсульта с поправкой на возраст и пол была примерно в 2 раза выше, чем в популяции, а лечение варфарином в этой группе привело к снижению риска ишемического инсульта на 56%.
Рис. 1. Выживаемость без ишемического инсульта у пациентов с постоянной и пароксизмальной ФП [6]
Результаты некоторых исследований свидетельствуют о том, что тип ФП все же может оказывать влияние на риск тромбоэмболических осложнений. A. Ganesan и с соавт. провели мета-анализ 12 исследований (n=99996; средний возраст от 62 до 73 лет), в которых изучались клинические исходы в зависимости от формы аритмии [7]. Длительность наблюдения варьировалась от 1 до 2,8 лет. У больных с непароксизмальной ФП (имеющиеся данные не позволили дифференцировать постоянную и персистирующую формы ФП) относительный риск развития инсульта или системных тромбоэмболий, рассчитанный с поправкой на различные переменные, составил 1,384 (95% ДИ 1,191-1,608; p 5) и только у 6% больных, у которых его значение составляло 0, т.е. отсутствовали перечисленные факторы риска. Другие индексы предполагают оценку дополнительных предикторов прогрессирования ФП, в частности дилатации левого предсердия. В целом все предложенные индексы недостаточно валидированы в клинических исследованиях, поэтому их практическое значение остается ограниченным [12]. Кроме того, эти индексы предполагается использовать для оценки вероятности рецидивов ФП после катетерной аблации и других вмешательств, направленных на удержание синусого ритма, а не для решения вопроса о назначении антикоагулянтной терапии.
Видео:Антикоагулянтная терапия у пациентов с клапанной патологией сердцаСкачать

Можно ли применять НПОАК при пороках сердца?
Применение НПОАК возможно только у пациентов с неклапанной ФП. При этом под «пороком сердца» следует понимать механический протез клапана сердца и средне-тяжелый или тяжелый стеноз митрального отверстия (обычно ревматической этиологии), так как именно таких пациентов исключали из всех рандомизированных клинических исследований НПОАК III фазы. Однако у пациентов с ФП нередко определяются и другие изменения клапанов сердца, которые не являются противопоказанием к назначению НПОАК (табл. 3) [14,15]. К ним относятся стеноз аортального отверстия, недостаточность аортального клапана, пролапс митрального клапана, реконструктивные операции на митральном клапане, биопротезы клапанов сердца, вмешательства на аортальном клапане. Пациентов с указанными пороками сердца включали в рандомизированные контролируемые исследования, которые подтвердили эффективность и безопасность НПОАК по сравнению варфарином у таких больных [16,17].
| Состояние | Возможность назначения НПОАК |
|---|---|
| Механический протез клапана сердца | Противопоказаны |
| Средне-тяжелый или тяжелый стеноз митрального отверстия (обычно ревматической этиологии) | Противопоказаны |
| Другие легкие или средне-тяжелые пороки нативных клапанов сердца (легкие или средне-тяжелые аортальный стеноз или недостаточность, митральная недостаточность и т.д.) | Таких пациентов включали в клинические исследования |
| Тяжелый аортальный стеноз | Данные ограничены (исключали из RE-LY). Большинству пациентов проводится оперативное вмешательство. |
| Биологические протезы клапанов сердца (>3 мес после операции) | Не рекомендуются больным ревматическим митральным стенозом. Применение возможно, если протезирование выполнено по поводу митральной недостаточности или порока аортального клапана |
| Реконструктивное вмешательство на митральном клапане (>3 мес после операции) | Пациентов включали в некоторые исследования НПОАК |
| Чрескожная транслюминальная пластика аортального клапана или транскатетерная имплантация аортального клапана | Проспективные исследования не проводились. Может потребоваться комбинация с одним или двумя антитромбоцитарными препаратами |
| Гипертрофическая кардиомиопатия | Данные немногочисленны, однако применение НПОАК может быть приемлемым |
Следует отметить, что эффективность и безопасность НПОАК недостаточно изучены у пациентов с биопротезами клапанов и больных, перенесших реконструктивные вмешательства на клапанах. Большинство таких пациентов не нуждаются в длительной антикоагулянтной терапии после операции, поэтому по мнению экспертов Европейской ассоциации аритмологов (EHRA) им могут быть назначены НПОАК при наличии ФП [15]. Единственным исключением считают имплантацию биопротеза пациенту с митральным стенозом. В таких случаях после операции обычно сохраняется выраженная дилатация левого предсердия, что может быть доводом в пользу применения антагониста витамина К.
У пациентов с гипертрофической кардиомиопатией обструктивного типа ФП ассоциируется с высоким риском тромбоэмболий. Опыт применения НПОАК у таких больных ограничен [18]. Тем не менее, гипертрофическую кардиомиопатию не считают противопоказанием к назначению препаратов этой группы. В рекомендациях Европейской ассоциации аритмологов отмечено, что ФП при гипертрофической кардиомиопатии во многом сходна с ФП у больных сердечной недостаточностью с сохранной систолической функцией левого желудочка, у которых НПОАК по эффективности и безопасности не уступали варфарину [15]. Например, в исследовании ROCKET AF принимали участие 9033 пациента с ФП и сердечной недостаточностью. Эффективность и безопасность ривароксабана в дозе 20 мг один раз в день по сравнению с варфарином были сопоставимыми у больных с хронической сердечной недостаточностью и без сердечной недостаточности [19]. Эффективность ривароксабана не зависела от величины фракции выброса левого желудочка (
Видео:АНТИКОАГУЛЯНТЫ ВАРФАРИН И НОВЫЕ ПРЕПАРАТЫСкачать

Фибрилляция предсердий при инфаркте миокарда
ФП встречается у 6-21% больных острым инфарктом миокарда и ассоциируется со значительным ухудшением прогноза, в том числе увеличением как госпитальной летальности, так и смертности в отдаленном периоде [20]. Основными предикторами развития ФП считают пожилой возраст, сердечную недостаточность и снижение функции левого желудочка. У пациентов с инфарктом миокарда, осложнившимся ФП, повышен риск тромбоэмболических осложнений, в том числе ишемического инсульта. В исследовании GUSTO-I, в которое были включены более 40000 больных острым инфарктом миокарда, частота инсульта во время госпитализации составила 3,1% при наличии ФП и только 1,3% при ее отсутствии (р
Видео:Протезирование аортального и митрального клапанов при инфекционном эндокардитеСкачать

Наблюдение за пациентами, получающими НПОАК
Хотя НПОАК могут оказать влияние на стандартные показатели свертывания крови, такие как МНО/протромбиновое время и активированное частичное тромбопластиновое время, их измерение перед началом лечения или для оценки эффективности терапии не имеет смысла и не рекомендуется [15]. При терапии НПОАК измерять исходное МНО целесообразно только в период перехода с варфарина или другого антагониста витамина К на НПОАК. В практическом руководстве Европейской ассоциации аритмологов (EHRA, 2018) содержатся общие рекомендации, которые могут быть использованы при лечении любыми НПОАК [15]. По мнению экспертов, лечение этими препаратами можно начать немедленно, если МНО на фоне приема антагониста витамина К составляет ≤2,0. Пациентам со значением МНО от 2,0 до 2,5 НПОАК также можно назначить в тот же день или (лучше) на следующий день. Если МНО превышает 2,5, то перед назначением НПОАК необходимо повторно измерить этот показатель через 1-3 дня. При оценке возможных сроков снижения МНО следует учитывать его исходную величину и период полувыведения антагониста витамина К (аценокумарол – 8-24 ч, варфарин – 36-48 ч, фенопрокумон – 120-200 ч).
Следует отметить, что в инструкциях по применению НПОАК указано, что эти препараты могут быть назначены вместо варфарина, если МНО составляет ≤3 для ривароксабана, ≤2,5 для эдоксабана и ≤2,0 для апиксабана и дабигатрана.
Все НПОАК частично выводятся почками в неизмененном виде, в большей степени дабигатран (80%) и эдоксабан (50%) и в меньшей – ривароксабан (35%) и апиксабан (27%) [15], поэтому нарушение функции почек может сопровождаться увеличением концентрации препаратов в крови и усилением их антикоагулянтного действия. В связи с этим пациентам с хронической болезнью почек целесообразно назначать ингибиторы фактора Ха, которые в меньшей степени выводятся почками (ривароксабан или апиксабан). При лечении НПОАК необходимо регулярно контролировать функцию почек (по крайней мере ежегодно), чтобы своевременно скорректировать дозу препарата. Например, рекомендуемая доза ривароксабана у пациентов со сниженным клиренсом креатинина (30-50 мл/мин) составляет 15 мг один раз в день. Чтобы определить минимальную кратность определения функции почек (в месяцах) у пациентов с клиренсом креатинина 30-60 мл/мин, его значение следует разделить на 10. Например, если клиренс креатинина составляет 40 мл/мин, то функцию почек необходимо контролировать каждые 4 мес. При наличии дополнительных факторов риска (пожилой возраст, сопутствующие заболевания) может потребоваться более частое мониторирование функции почек, особенно при лечении дабигатраном.
В клинической практике функцию почек чаще всего оценивают на основании расчетной скорости клубочковой фильтрации. Однако применительно к лечению НПОАК предпочтительно рассчитывать клиренс креатинина по формуле Кокрофта-Гоулта, так как именно этот показатель использовался во всех клинических исследованиях препаратов этой группы.
Видео:Особенности антитромботической терапии у пациентов с патологией митрального клапанаСкачать

Заключение
Риск ишемического инсульта и системных тромбоэмболий повышается у пациентов с любыми формами ФП, в том числе пароксизмальной и бессимптомной. Резуль таты мета-анализа клинических исследований почти у 100000 пациентов показали, что непароксизмальные формы ФП (персистирующая и постоянная) ассоциируются с более высоким риском ишемического инсульта, чем пароксизмальная аритмия. Однако эти данные не меняют существующие показания к антикоагулянтной терапии, которую назначают с учетом дополнительных факторов риска, таких как пожилой и старческий возраст, наличие ишемического инсульта или транзиторных ишемических атак в анамнезе, сердечная недостаточность, артериальная гипертония и т.д., а не типа аритмии, выраженности клинических симптомов, частоты и длительности приступов ФП. Такой же тактики следует придерживаться и у больных инфарктом миокарда, у которых даже преходящая ФП в остром периоде приводит к значительному увеличению риска ишемического инсульта как во время госпитализации, так и в отдаленном периоде. НПОАК применяют для профилактики ишемического инсульта у пациентов с неклапанной ФП, однако фактически их нельзя назначать только больным с механическими протезами клапанов сердца и средне-тяжелым и тяжелым митральным стенозом, в то время как у пациентов с другими клапанными пороками и биопротезами клапанов сердца лечение этими препаратами допустимо. Перед началом и во время лечения НПОАК нет необходимости в мониторировании МНО и других стандартных показателей свертывания крови, так как они неинформативны и не позволяют надежно оценить антикоагулянтное действие этих препаратов. Измерение МНО перед назначением НПОАК необходимо только в случае перехода с приема варфарина и других антагонистов витамина К.
💥 Видео
Недельная доза варфарина. Как подобрать, чтобы МНО было в целевом диапазоне. Жизнь клапанщикаСкачать

МНО ниже 1.5 при приеме варфарина. Очень низкое МНО. Что делать? Жизнь клапанщика.Скачать

Протезирование аортального клапанаСкачать

Что Вы хотели знать про терапию Варфарином, но не успели спросить?Скачать

Ишемический инсульт: причины, профилактика, лечениеСкачать

Как быстро меняется МНО при приеме варфарина в течении суток? Смотрим наглядно! Жизнь клапанщика.Скачать

Варфарин лучше ривароксабана в профилактике тромбоэмболии у пациентов с фибрилляцией предсердийСкачать

На приеме пациент со стенозом аортального и/или митрального клапана. Чем нам помогут рекомендации?Скачать

Клинические рекомендации Фибрилляция и трепетание предсердийСкачать

Как начинать прием нового лекарства, при приеме варфарина? Жизнь клапанщикаСкачать

Подготовка к удалению зубов при приёме варфарина Что нужно делать в первую очередь Жизнь клапанщикаСкачать

Влияние чистой воды на МНО при приеме варфарина. Жизнь клапанщикаСкачать

Первый в России бесшовный биологический клапан для пациентов с аортальным порокомСкачать

Острый ишемический инсульт у пациента с ФП, принимающего ПОАК. Удовиченко А.Е.Скачать