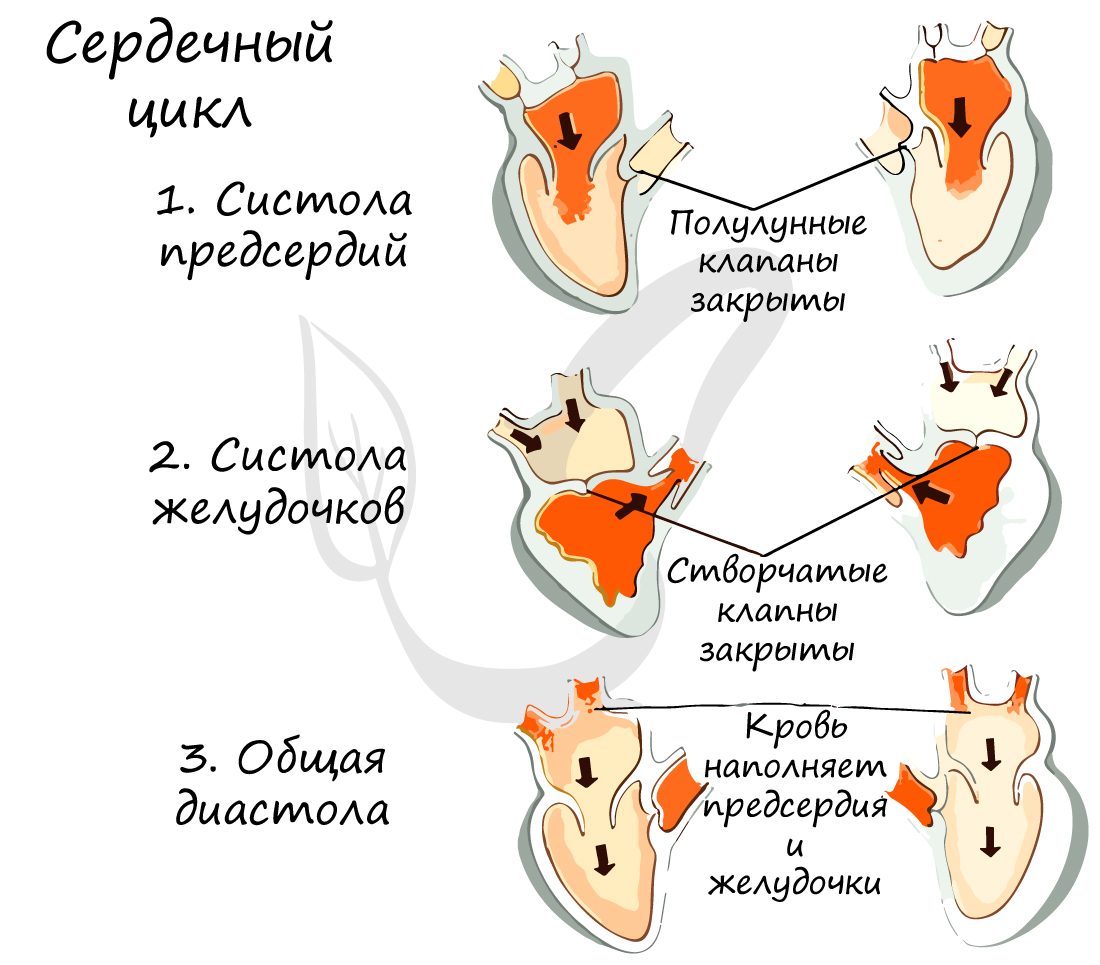
Сердечный цикл состоит из трех фаз последовательно сменяющих друг друга:
- Систола предсердий (от греч. systole — сжимание, сокращение)
Длится 0,1 сек. В эту фазу предсердия сокращаются, их объем уменьшается, и кровь из них поступает в желудочки. Створчатые клапаны в период этой фазы открыты.
Длится 0,3 сек. Створчатые (атриовентрикулярные) клапаны закрываются, чтобы не допустить обратного тока крови в предсердия. Мышечная ткань желудочков начинает сокращаться, их объем уменьшается: открываются полулунные клапаны. Кровь изгоняется из желудочков в аорту (из левого желудочка) и легочный ствол (из правого желудочка).
Общая диастола (от греч. diastole — расширение)
Длится 0,4 сек. В диастолу полости сердца расширяются — мышцы расслабляются, полулунные клапаны закрываются. Створчатые клапаны открыты. В эту фазу предсердия наполняются кровью, которая пассивно поступает в желудочки. Затем цикл повторяется.
Мы уже разобрали сердечный цикл, однако я хочу акцентировать ваше внимание на некоторых деталях. В общей сложности один цикл длится 0,8 сек. Предсердия отдыхают 0,7 секунд — во время систолы желудочков и общей диастолы, а желудочки отдыхают 0,5 секунд — во время систолы предсердий и общей диастолы. Благодаря такому энергетически выгодному циклу, сердечная мышца мало утомляется при работе.
P.S. Мы нашли статью, которая относится к данной теме, изучите ее — Сердце и сосуды ?
P.S.S. Для вас готов следующий случайный вопрос. Мы сами не знаем, но вас ждет что-то интересное!
© Беллевич Юрий Сергеевич 2018-2021
Текст и опубликованные материалы являются интеллектуальной собственностью Беллевича Юрия Сергеевича. Копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного согласия правообладателя преследуется по закону. Для получения материалов вопроса и разрешения их использования, обратитесь, пожалуйста, к Беллевичу Юрию.
Видео:Экстрасистолия- сильные удары и паузы в работе сердца.Скачать

Во время диастолы паузы сердца что происходит с клапанами
Работа сердца представляет собой непрерывное чередование периодов сокращения (систола) и расслабления (диастола). Сменяющие друг друга систола и диастола составляют сердечный цикл. Поскольку в покое частота сокращений сердца составляет 60—80 циклов в минуту, то каждый из них продолжается около 0,8 с. При этом 0,1 с занимает систола предсердий, 0,3 с — систола желудочков, а остальное время — общая диастола сердца.
К началу систолы миокард расслаблен, а сердечные камеры заполнены кровью, поступающей из вен. Атриовентрикулярные клапаны в это время раскрыты и давление в предсердиях и желудочках практически одинаково. Генерация возбуждения в синоатриальном узле приводит к систоле предсердий, во время которой за счет разности давлений конечно-диастолический объем желудочков возрастает приблизительно на 15 %. С окончанием систолы предсердий давление в них понижается.
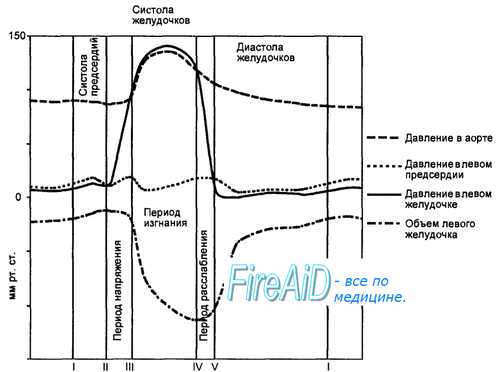
Рис. 9.11. Изменения объема левого желудочка и колебания давления в левом предсердии, левом желудочке и аорте в течение сердечного цикла. I — начало систолы предсердий; II — начало систолы желудочков; III — момент раскрытия полулунных клапанов; IV — конец систолы желудочков и момент закрытия полулунных клапанов; V — раскрытие атриовентрикулярных клапанов. Опускание линии, показывающей объем желудочков, соответствует динамике их опорожнения.
Поскольку клапаны между магистральными венами и предсердиями отсутствуют, во время систолы предсердий происходит сокращение кольцевой мускулатуры, окружающей устья полых и легочных вен, что препятствует оттоку крови из предсердий обратно в вены. В то же время систола предсердий сопровождается некоторым повышением давления в полых венах. Большое значение имеет обеспечение турбулентного характера потока крови, поступающего из предсердий в желудочки, что способствует захлопыванию атриовентрикулярных клапанов. Максимальное и среднее давление в левом предсердии во время систолы составляют соответственно 8— 15 и 5—7 мм рт. ст., в правом предсердии — 3—8 и 2—4 мм рт. ст. (рис. 9.11).
С переходом возбуждения на атриовентрикулярный узел и проводящую систему желудочков начинается систола последних. Ее начальный этап (период напряжения) продолжается 0,08 с и состоит из двух фаз. Фаза асинхронного сокращения (0,05 с) представляет собой процесс распространения возбуждения и сокращения по миокарду. Давление в желудочках при этом практически не меняется. В процессе начинающегося синхронного сокращения миокарда желудочков, когда давление в них возрастает до величины, достаточной для закрытия атриовентрикулярных клапанов, но недостаточной для открытия полулунных, наступает фаза изоволюмического, или изометрического, сокращения.
Дальнейшее повышение давления приводит к раскрытию полулунных клапанов и началу периода изгнания крови из сердца, общая длительность которого составляет 0,25 с. Этот период состоит из фазы быстрого изгнания (0,13 с), во время которой давление в желудочках продолжает расти и достигает максимальных значений, и фазы медленного изгнания (0,13 с), во время которой давление в желудочках начинает снижаться, а после окончания сокращения оно резко падает. В магистральных артериях давление снижается значительно медленнее, что обеспечивает захлопывание полулунных клапанов и предотвращает обратный ток крови. Промежуток времени от начала расслабления желудочков до закрытия полулунных клапанов называется протодиастолическим периодом.
Видео:Недостаточность митрального клапана. Симптомы, диагностика и лечениеСкачать

Во время диастолы паузы сердца что происходит с клапанами
После окончания систолы желудочков возникает диастолический период желудочков сердца (диастола), длящаяся 0,47 с. Он включает в себя следующие периоды и фазы (при частоте сердечных сокращений 75 в минуту):
Период расслабления (0,12 с), состоящий из:
— протодиастолического интервала — 0,04 с (время от начала расслабления миокарда желудочков до закрытия полулунных клапанов);
— фазы изометрического (изоволюмического) расслабления — 0,08 с (время от закрытия полулунных клапанов до открытия атриовентрикулярных).
Период наполнения (0,35 с) состоящий из:
— фазы быстрого наполнения — 0,08 с (с момента открытия атриовентрикулярных клапанов);
— фазы медленного наполнения — 0,18 с;
— фазы наполнения желудочков, обусловленной систолой предсердий — 0,09 с.
К концу систолы желудочков и началу диастолы (с момента закрытия полулунных клапанов) в желудочках содержится остаточный, или резервный, объем крови (конечно-систолический объем). В это же время начинается резкое падение давления в желудочках (фаза изоволюмического, или изометрического, расслабления). Способность миокарда быстро расслабляться является важнейшим условием для наполнения сердца кровью. Когда давление в желудочках (начальное диастолическое) становится меньше давления в предсердиях, открываются атриовентрикулярные клапаны и начинается фаза быстрого наполнения, во время которой кровь с ускорением поступает из предсердий в желудочки. Во время этой фазы в желудочки поступает до 85 % их диастолического объема. По мере заполнения желудочков скорость их наполнения кровью снижается (фаза медленного наполнения). В конце диастолы желудочков начинается систола предсердий, в результате чего в желудочки поступает еще 15 % их диастолического объема. Таким образом, в конце диастолы в желудочках создается конечно-диастолический объем, которому соответствует определенный уровень конечно-диастолического давления в желудочках. Конечно-диастолический объем и конечно-диастолическое давление составляет так называемую преднагрузку сердца, которая является определяющим условием для растяжения волокон миокарда, т. е. реализации закона Франка—Старлинга.
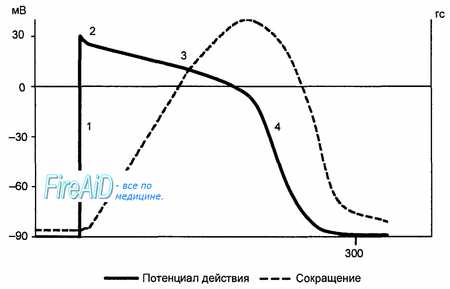
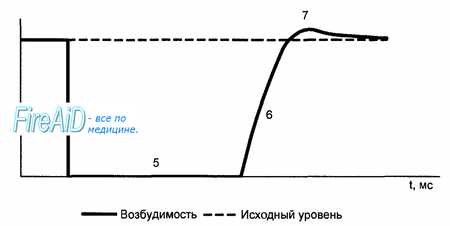
Частота генерации возбуждения клетками проводящей системы и соответственно сокращений миокарда определяется длительностью рефрактерной фазы, возникающей после каждой систолы. Как и в других возбудимых тканях, в миокарде рефрактерность обусловлена инактивацией натриевых ионных каналов, возникающей в результате деполяризации (см. рис. 9.9).
Читайте также: Аварийный клапан топлива ман тга
Для восстановления входящего натриевого тока необходим уровень реполяризации около 40 мВ. До этого момента имеет место период абсолютной рефрактерности, который продолжается около 0,27 с. Далее следует период относительной рефрактерности (см. рис. 9.9), в течение которого возбудимость клетки постепенно восстанавливается, но остается еще сниженной (длительность 0,03 с). В этот период сердечная мышца может ответить дополнительным сокращением, если стимулировать ее очень сильным раздражителем.
За периодом относительной рефрактерности следует короткий период супернормальной возбудимости (см. рис. 9.9). В этот период возбудимость миокарда высока и можно получить дополнительный ответ в виде сокращения мышцы, нанося на нее подпороговый раздражитель.
Длительный рефрактерный период имеет для сердца важное биологическое значение, так как он предохраняет миокард от быстрого или повторного возбуждения и сокращения. Этим исключается возможность тетанического сокращения миокарда и нарушения нагнетательной функции сердца.
К тетаническому сокращению и утомлению в физиологическом понимании этого термина миокард не способен. При раздражении сердечная ткань ведет себя как функциональный синцитий, и сила каждого сокращения определяется по закону «все или ничего», согласно которому при возбуждении, превышающем пороговую величину, сокращающиеся волокна миокарда развивают максимальную силу, не зависящую от величины над-порогового раздражителя.
Преждевременное сокращение всего сердца или его частей в результате дополнительного возбуждения миокарда вызывает экстрасистолу. По месту возникновения дополнительного возбуждения различают синусовые, предсердные, атриовентрикулярные и желудочковые экстрасистолы.
Видео:Заболевания клапанов сердцаСкачать

Диастолическая сердечная недостаточность и жесткость сосудов
Профессор Драпкина О.М.: – Спасибо большое. Уважаемые коллеги, я сегодня говорила о фиброзе миокарда, и, в принципе, говоря о фиброзе миокарда, так или иначе касаешься диастолической сердечной недостаточности. Мы в клинике и на кафедре занимаемся этой проблемой, соответственно, сейчас тоже есть определенные возможности поделиться тем опытом, который мы накопили.
Мы говорим о диастолической сердечной недостаточности, мы говорим об артериальной гипертензии и говорим, что все-таки нарушенная диастола – это участь пациентов с высоким риском артериальной гипертензии. Но когда высок риск артериальной гипертензии по SCORE, мы знаем, что это и выраженное поражение органов-мишеней и более трех факторов риска или, например, метаболический синдром, когда есть другие факторы риска (сегодня Сергей Руджерович рассказывал, и мы вместе вспоминали исследование «Юпитер», где в качестве маркера у здоровых людей было повышение высокочувствительного C-реактивного белка).
Таким образом, возникает вопрос. Мы все время говорим: «Пациенты к нам приходят с инфарктом миокарда, потому что мы неправильно лечили артериальную гипертензию». А если мы правильно лечили артериальную гипертензию? Тогда получится гипертрофия миокарда и, соответственно, повышение жесткости. Так что же получается, что хроническая сердечная недостаточность с сохраненной фракцией выброса – это правильное лечение артериальной гипертензии и что другого пути нет?
Конечно, это не так. Но тем не менее этим слайдом мне бы хотелось привлечь внимание к такому постулату: отсрочить инфаркт миокарда у пациента с артериальной гипертензией – это не единственная наша задача. Спектр наших задач гораздо больше, в том числе предотвратить вот эту ступень, когда пациент перешагивает от просто гипертоника к гипертонику с хронической сердечной недостаточностью, как правило с сохраненной фракцией выброса.
Поэтому еще раз несколько слов о терминологии. Речь пойдет о сердечной недостаточности с сохраненной фракцией выброса. В принципе, это и есть правильный термин, но мы, медицинское сообщество, разрешаем друг другу называть эту сердечную недостаточность диастолической сердечной недостаточностью – наверное, просто для сокращения.
Эпидемиология известна. Есть немного разные данные – европейские и наши. По данным исследования ЭПОХА, более 70 % пациентов с сердечной недостаточностью имеют сохраненную фракцию выброса. Конечно, это удел пожилых, поскольку мы все боремся за то, что население у нас становится старше, мы все боремся за продолжительность жизни. Это приведет к тому, что пациентов с диастолической сердечной недостаточностью тоже будет больше, и нам их надо будет долгие годы каким-то образом вести.
Вот, на мой взгляд, интересные данные. Ежегодная смертность пациентов с диастолической сердечной недостаточностью, она действительно несколько ниже. Но когда посмотрели на смертность через три года, то она практически выравнивается. Но, самое главное, статистика говорит, что среди больных с хронической сердечной недостаточностью с фракцией выброса более 50 % за три года в живых остается менее 60 %, значит 40 % – погибает.
Но вот, я бы сказала, шокирующие меня данные. Если прогноз на фоне лечения при сердечной недостаточности с сохраненной фракцией выброса улучшается (и мы здесь видим диапазон с 1987 года, когда мы в основном говорили о кардиоренальной теории хронической сердечной недостаточности), то, обратите внимание, уважаемые коллеги, ничего не происходит с улучшением прогноза пациентов с сохраненной фракцией выброса – как 60 % их умирало через три года, собственно говоря, после постановки диагноза, так все и остается. Это поднимает вопрос о том, что мы, наверное, пока не знаем точно, как лечить эту форму хронической сердечной недостаточности.
Ну, и очень коротко я хотела бы напомнить те основные знания, которые мы получаем из курса физиологии на третьем курсе, так называемом экваторе (студенты говорят «экватор»; третий курс прошел – значит прошел половину обучения в институте). Вот эта кривая «давление-объем в левом желудочке», и как раз изменение этой кривой характеризует основные изменения, которые возникают у пациентов с жестким миокардом и сначала с диастолической дисфункцией, а затем – с диастолической сердечной недостаточностью.
Итак, окончание диастолы как бы знаменует фазу изоволюмического сокращения. Мы видим, что здесь давление в левом желудочке стремительно нарастает без изменения его объема. Открывается аортальный клапан и происходит та самая систола, или фаза изгнания. Как раз в тени этой систолы всегда была диастола, поскольку мы оценивали работу сердца именно по тому, как оно сокращается, по сократительной функции.
Затем период систолы закрывается, закрывается, естественно, аортальный клапан, и происходит как раз та самая интересная на сегодняшний момент, на момент сегодняшнего моего повествования, стадия – это диастола. Первый период, он как раз характеризуется стадией изоволюмического расслабления (мы видим, что она очень похожа на стадию изоволюмического сокращения), то есть резкое снижение давления в левом желудочке, открывается митральный клапан, и наконец происходит стадия наполнения. Надо понимать, что эта стадия – это достаточно энергоемкий процесс, поэтому для того, чтобы диастола была совершенной, нужно достаточное количество макроэргов.
Ну, и закрывается митральный клапан, и мы видим (там, где точка, которая показывает закрытие митрального клапана), что окончание диастолы происходит на таком положительном конечном диастолическом давлении. Так вот, если левый желудочек жесткий, то этот небольшой подъем будет более крутым, и давление, которое будет в левом желудочке, оно будет выше.
График двумерный, поэтому здесь невозможно – я во всяком случае не смогла – показать время, так называемое «тау», изоволюмического расслабления. Это очень важный показатель, и мы к нему вернемся чуть ниже.
Таким образом, мы можем суммировать те факторы, которые влияют на диастолу. Суммировать мы их можем, разбив на две, на мой взгляд, абсолютно неравнозначные, но достаточно важные группы. Первая – это, конечно, работа желудочка, это раннее диастолическое наполнение желудочка. И как раз такие факторы, как: эластический возврат крови в левый желудочек, сократительная функция левого желудочка, жесткость левого желудочка в диастолу, свойства легочных вен, площадь отверстия митрального клапана, – и дают 80-типроцентный вклад в полноценную диастолу.
Но есть еще маленький вклад, и тем не менее о нем тоже не стоит забывать, особенно, когда к нам приходит, например, пациент с нарушениями ритма, и хроническая сердечная недостаточность переходит к черте декомпенсированной. Это вклад предсердия. И здесь очень важны: интервал PQ, сократительная функция самого предсердия (сейчас есть методы, которые оценивают эту сократительную функцию, они не инвазивные – эхокардиографические), частота сердечных сокращений (понятно, чем реже сердце бьется, тем лучше диастола) и активность симпатической нервной системы.
Читайте также: Болт натяжителя ремня генератора калина 8 клапанов
Таким образом, портрет типичного пациента с артериальной гипертензией и с диастолической сердечной недостаточностью – это пожилая женщина (чаще это женщина, хотя, конечно, это может быть и мужчина) с длительным анамнезом артериальной гипертензии, все-таки плохо леченой; с букетом другой патологии, который тоже вносит вклад в возможные процессы фиброзов в сердце таких пациентов: это сахарный диабет, это ишемическая болезнь сердца, это суправентрикулярное нарушение ритма, дисфункция почек, которую мы как раз определяем по скорости клубочковой фильтрации, и с фиброзом сосудов.
Ключевые различия есть, и мы их можем обнаружить уже на этапе знакомства с пациентом и на этапе его обследования. Глухие тоны сердца характерны для систолической сердечной недостаточности со сниженной фракцией выброса. При сохраненной фракции выброса тоны могут быть вполне приличные, и даже первый тон может быть сохранен.
Чаще всего мы слышим и в том и в другом случае ритм галопа, и как раз если мы говорим о систолической сердечной недостаточности, то она себя проявляет появлением протодиастолического ритма галопа – за счет S3, дополнительного тона, третьего тона. А, наконец, диастолическая сердечная недостаточность, где больший вклад предсердий, измученных высоким конечным диастолическим давлением в левом желудочке, – это S4.
Диастолическая сердечная недостаточность иногда быстро прогрессирует до оттека легких. И вот тоже удивительные данные. Дмитрий Александрович, я хочу с вами их обсудить. Оказывается (попалась мне такая статья), когда… Пациенты с отеком легких, совершенно клинически оправданный отек легких, поступают в отделение интенсивной терапии, и им всем измерили фракцию выброса левого желудочка. Потом купировали отек легких и опять измерили фракцию выброса левого желудочка. Так вот, никакой закономерности не было. Казалось бы, купировали отек легких – фракция выброса должна повыситься, или поступили с отеком легких – фракция выброса должна быть низкой. Были пациент с высокой фракцией выброса во время кульминации отека легких, и наоборот.
Как вы думаете, как нам, клиницистам, это оценивать, ведь мы так часто уповаем на этот параметр – фракцию выброса?
Профессор Затейщиков Д.А.: – Ну, как говорится, тем хуже для фракции выброса. На самом деле, уже давно многие говорят, что фракция выброса – это, так скажем, не очень хороший параметр. И, очевидно, с появлением новых неинвазивных методик – томографии, магнитно-резонансной томографии – мы получим в руки более точный способ оценки. И, возможно, то, что мы сегодня принимаем за эту самую диастолическую дисфункцию, частично перейдет все-таки в другой разряд, в разряд систолической. Трудно сказать.
Но в любом случае, на мой взгляд, это еще раз показывает, что это не единственный параметр: систола – не только систола, но и что-то еще.
Профессор Драпкина О.М.: – И все-таки клиника, клиническая картина – это то, что должно определять в основном наше отношение к этому больному и к его прогнозу.
Вернемся к слайдам. Таким образом, споры есть, они не закончены. Один это синдром, в котором спровоцированная диастола является как бы предтечей сниженной фракции выброса, или это два синдрома? Есть и сторонники, есть и противники различных теорий. Честно говоря, я стою на позиции того, что это все-таки два разных синдрома. Потому что даже портрет этих сердец, который мы видим при патологоанатомическом вскрытии, он настолько разный, что возникает сразу вопрос, как можно такие разные сердца лечить одинаковыми подходами? Ну, это вопрос, наверное, пока вечный, ответа на него нет.
Тем не менее мы таких пациентов должны лечить, мы должны диагностировать сердечную недостаточность с сохраненной фракцией выброса. На помощь, как всегда, приходят алгоритмы.
Алгоритм Европейского общества кардиологов тоже во главу угла ставит клиническую картину хронической сердечной недостаточности. Но переведя на рельсы нашей ежедневной практики, это тучная пациентка, которая пришла с одышкой. Затем нормальная или лишь незначительно сниженная систолическая функция. Опять переводим на наши реалии, это женщина, пришедшая с одышкой, нами прослушанная, осмотренная, мы видим, что она тучная, мы видим, что есть мелкопузырчатые хрипы в легких.
Мы ее отправляем для уточнения диагноза на эхокардиографическое исследование и с удивлением видим, что фракция выброса нормальная. Это не повод отправлять эту пациентку к пульмонологу, это повод сделать такой пациентке как минимум тест шестиминутной ходьбы. И мы увидим, что она может пройти не те 450 метров, которые не относят ее к пациентке с сердечной недостаточностью.
Затем, действительно, большое внимание уделяется биомаркерам хронической сердечной недостаточности, в частности натрийуретическому пептиду и его концевому фрагменту. Если он больше 220 и у нас имеются доплеровские признаки, то есть мы делаем обычное доплеровское исследование и видим при оценке потоков, что отношение E к A меньше 0,5, или всего лишь левое предсердие большое, или у пациента есть фибрилляция предсердий, – то мы можем сказать, что перед нами пациент с диастолической сердечной недостаточностью.
Но, на самом деле, трудностей больше, чем каких-то обоснованных фактов, поскольку ни один из эхо-кардиографических критериев не обладает сегодня достаточной точностью. Мы говорим, что тканевой доплер – очень хорош, и вот это отношение E/E ’ – наиболее хорошо, но тоже не идеально характеризует диастолу. Малодоступно провести (как раз то, о чем мы сейчас говорили) МРТ и различные инвазивные исследования гемодинамики. Ну и, на мой взгляд, не определены точные пороговые значения различных биологических маркеров сердечной недостаточности.
Отсюда возникает вопрос: может быть, нам стоит поискать возможные механизмы развития диастолы на периферии? Почему? Во-первых, при диастолической сердечной недостаточности возникают и определенные моменты жесткости аорты, а ведь аорта – это второе сердце, если она эластична. Если происходит повышение жесткости вообще сосудов, то вот эти отраженные волны (мы чуть ниже сейчас о них скажем), которые собираются на периферии, идут к центру, к сердцу. Идут они, получается, как раз в момент систолы, приходят чуть позже, чем должны были прийти, и сталкиваются с вновь формирующейся пульсовой волной.
Опять вопрос: на периферии ли начинается диастолическая сердечная недостаточность? Мы знаем, что сосуды при артериальной гипертензии – и виновники, и жертва. Потому что само высокое давление действует на сосуды, и в то же время жесткость сосудов, по другим причинам спазм может привести к высокому артериальному давлению.
Если говорить об основных механизмах, то, наверное, основным механизмом, который виновен в развитии диастолической сердечной недостаточности, служит как раз повышение преднагрузки ввиду жесткости периферических сосудов. Увеличивается, как я уже сказала, скорость распространение пульсовых волн, повышается преднагрузка на левый желудочек и повышается центральное пульсовое давление. Вот сейчас центральному пульсовому давлению, или давлению в аорте, и вариабельности давления как раз отдают наибольшее значение в прогнозе гипертоников.
Как это происходит? Представим наши сосуды. В принципе, это трубки. Они эластичные. И если они эластичные, как показано на первом рисунке, на выброс потока крови – большого потока крови, поскольку кровь распространяется с высокой скоростью… Эластичный сосуд как бы демпфирует эту волну, то есть он немножко расширяется, а потом приходит в норму, и мы видим такую схематичную пульсовую волну, которая показана под эластичной аортальной капиллярной трубкой.
Читайте также: Клапан обратный гранлок cvt16 dn50 pn1 6
Если сосуд жесткий, то он не может демпфировать волну, он не может немножко расслабиться и затем снова сократиться. И это приводит к так называемому феномену аугментации пульсовых волн.
Вот, уважаемые коллеги, мы можем на этой схеме рассмотреть этот феномен. Серой линией показана пульсовая волна, которая отражает выброс крови из левого желудочка в аорту. Пунктирной линией, которая смещена чуть вправо, изображена отраженная волна, которая идет уже от периферии, от наших сосудов, которые обладают демпфирующими способностями, к центру. И когда наслаиваются эти две волны друг на друга, происходит наличие волны типа «С», или пульсовая волна типа «С», которой характеризуются все здоровые люди.
Сейчас стрелками будет показано то, что происходит у гипертоников, что происходит при жесткой аорте. Итак, этот график смещается влево, этот график смещается вверх, и происходит формирование так называемой волны типа «А» или «В», которая характеризует увеличение преднагрузки на миокард левого желудочка, и снижение диастолического артериального давления.
Таким образом, анализ этой проблематики, на мой взгляд, дает возможность дать схему в помощь практикующему врачу. Повышение жесткости сосудов приводит к повышению центрального систолического давления в аорте и снижению диастолического, отсюда пульсовое давление – увеличивается. Повышенное систолическое давление в аорте приводит к повышению преднагрузки на левый желудочек. Гипертрофия и сама преднагрузка на левый желудочек и нарушение релаксации приводят к субэндокардиальной ишемии. Низкое диастолическое давление в аорте приводит к снижению коронарной перфузии, поскольку коронарная артерия наполняется именно во время диастолы. Вот это диастолическое давление не очень низкое тоже важно. Исследование аорты подтвердило, что снижать диастолическое давление ниже 70 для сердечнососудистых катастроф плохо. Присоединяющийся миокардиальный фиброз приводит к диастолической дисфункции.
Мы решили провести пилотное исследование, для того чтобы: оценить степень повреждения эндотелия и сосудов разного калибра у пациентов с диастолической сердечной недостаточностью; сравнить различные методы оценки эндотелиальной функции – фотоплетизмографический и с помощью АнгиоСкана; и посмотреть, что же происходит на фоне терапии, основанной на разных классах препаратов – ингибиторов АПФ и блокаторов кальциевых каналов.
Не забыли мы обратить внимание и на биологические маркеры. Наряду с хорошо известным N-концевым прогормоном мозгового натрийуретического пептида мы посмотрели у пациентов с диастолической сердечной недостаточностью и уровень галектина-3. Это маркер, или такой биологический субстрат, который в большей степени отвечает за фиброз – всего: печени, сосудов, сердца и так далее.
Представлен дизайн исследования. Пациенты – высокого риска с сохраненной фракцией выброса. Всеми возможными методами мы анализируем эндотелиальную функцию, рандомизируем пациентов на группу лечения на основе блокаторов кальциевых каналов и на основе ингибиторов АПФ (в качестве ингибитора был выбран амприлан). Наблюдаем пациентов в течение 3-5 недель в стационаре и затем повторяем те же самые исследования.
Уважаемые коллеги, я не буду останавливаться на общих характеристиках групп пациентов, лишь скажу, что они были сопоставимые по возрасту, по индексу массы тела, по различным клиническим характеристикам.
Первый день исследования, или старт исследования, был для нас крайне важен, поскольку мы определяли все те показатели, которые можно посмотреть при контурном анализе пульсовой волны: и продолжительность систолы, и возраст сосудистой стенки, и индекс аугментации, индекс жесткости. Кроме того, в этот же день мы делали окклюзионную пробу, как бы подтверждали друг другом – и фотоплетизмографическим методом и по данным УЗИ.
Конечно, выполнение вот этого показало нам, что с помощью УЗИ смотреть эндотелиальную функцию и окклюзионную пробу крайне сложно: пять минут сидеть в определенном положении, на пять минут пережать артерию, 300 мм ртутного столба накачать… Поэтому, конечно, фотоплетизмографический метод, он нас покорил именно простотой.
Вот так приблизительно выглядела волна типа «С» при нормальных сосудах.
Результаты. Первый вывод, который мы сделали: у всех пациентов с диастолической сердечной недостаточностью есть изменения пульсовой волны. Регистрируются волны типа «В» и «А», которые характеризуются как раз высокой амплитудой и большим размахом между систолой и диастолой.
Результаты контурного анализа пульсовой волны до начала терапии. Мы видим, что они не различаются, наши пациенты, ни по индексу жесткости, ни по индексу отражения, ни по давлению в центральном сосуде.
Что оказалось на фоне терапии? Хорошо и то и другое. То есть чем ниже мы снижаем давление, тем лучше для сосуда нашего гипертоника. Но тем не менее на индекс жесткости чуть большее значение оказывал амприлан. И на давление в аорте тоже чуть большее значение оказывал амприлан.
Результаты пробы с реактивной гиперемией, это окклюзионная проба. Тоже мы видим, что и та и другая группа продемонстрировали хорошие результаты. Тем не менее несколько большее влияние ингибиторов АПФ на сосудистую стенку тоже было доказано в данном исследовании.
Средний уровень гормонов NT-proBNP составил 153, средний уровень галектина-3 – 0.98.
Оценка функции сосудов эндотелия происходила вот таким образом. Мы видим, что после окклюзионной пробы, которая длилась пять минут… нам бы хотелось увидеть прирост диаметра в плечевой артерии, а внизу как раз показано то, что происходит с пульсовыми волнами.
Мы нашли, что есть связь между уровнем NT-proBNP и очень многими параметрами, как то: тестом 6-тиминутной ходьбы, оценкой пациента по Шкале оценки клинического состояния, которую мы используем у пациентов с сердечной недостаточностью.
Не было выявлено корреляции между уровнем NT-proBNP и фракцией выброса левого желудочка и параметрами диастолической дисфункции.
Что касается галектина-3, то оказалось, что, один раз повысившись, галектин-3 уже не менялся. Что, в общем-то, согласуется с данными литературы. И поэтому мы предлагаем именно совместное применение галектина-3 и натрийуретического пептида, это в большей степени может быть оценено нами как прогноз течения заболевания.
Вот это комбинированное применение. В первой графе – значение, во второй графе – интерпретация. И риск неблагоприятного исхода, мы видим, наиболее высокий, когда есть высокий уровень галектина-3 и натрийуретических пептидов.
Ну и наконец, клинический пример. Пожилая пациентка, ей больше 60 лет. Мы видим, что ее сосуды жесткие. И индекс жесткости, и индекс реактивности, и индекс аугментации высоки. На фоне применения амприлана мы видим изменение пульсовой волны, это видно, так сказать, визуально. Кроме того, это, конечно, видно и по тем расчетным индексам, которые есть. Обратите внимание, индекс реактивности снизился с 24 практически до 8.9, и насколько снизилось центральное давление!
Это, естественно, нашло свое отражение в улучшении эндотелиальной функции. То есть прирост… верхняя картинка по сравнению с нижней картинкой… мы видим увеличение амплитуды пульсовых волн в 1.3 раза.
Таким образом, уважаемые коллеги, анализ данной проблемы дает возможность сделать пока такие предварительные выводы. Наверное, правомочно высказывание о том, что диастолическая сердечная недостаточность начинается с периферии, во всяком случае жесткость сосудов определенный вклад в изменение диастолы вносит.
Второй вывод: биологические маркеры хронической сердечной недостаточности опять достойны дальнейшего изучения, и новый маркер галектин-3 для прогноза пациентов с диастолической сердечной недостаточностью, наверное, будет очень многообещающим.
Ну и наконец, наше исследование продемонстрировало то, что снизьте давление чем-нибудь, снизьте до нормальных значений, до тех значений, которые нам дают рекомендации. Но все же применение ингибиторов АПФ, и в частности амприлана, в нашем исследовании позволяло говорить о лучшем влиянии на функцию эндотелия и о лучшем влиянии на функцию резистентности сосудов у пациентов с артериальной гипертензией и диастолической сердечной недостаточностью. Спасибо за внимание.
🎬 Видео
Болезни митрального клапана. Пролапс митрального клапана, стеноз, регургитация.Скачать

Борис Тодуров: чем опасны пороки клапанов сердца и как их распознать? ► О пороках сердца #5Скачать

Болезни аортального клапана: аортальный стеноз, недостаточность аортального клапана.Скачать

Ответил раз и навсегда про блокады сердцаСкачать

Протезирование аортального клапанаСкачать

Сердце. Строение камер сердца. Клапаны сердцаСкачать

Клапаны сердцаСкачать

Болезни трикуспидального клапана. Пролапс, стеноз, регургитация.Скачать

СЕРДЦЕ: Фазы сердечного циклаСкачать

ЭхоКГ в оценке функции протезированных клапанов сердца и диагностике осложнений протезированияСкачать

5 признаков слабого сердца. Признаки сердечной недостаточностиСкачать

Физиология Сердца. Цикл работы сердца. Давление в полостях сердца.Скачать

3 причины внезапной остановки сердцаСкачать

Фазы сердечной деятельности. Анатомия человекаСкачать

Физиология. Сердечный цикл (систола и диастола).#28Скачать

Эхокардиография в диагностике и ведении пороков аортального клапана сердцаСкачать

клапаны сердца #анатомия #анатомиячеловекаСкачать